Болезнь Кавасаки — что это такое? Симптомы и лечение
Болезнь Кавасаки (синдром Кавасаки, слизисто-кожно-лимфатический синдром) принадлежит к группе заболеваний под названием «системный васкулит». Заболевания этой группы вызывают аномальное повреждение клетками иммунной системы сосудов, чаще всего, артерий и вен среднего и маленького размера. В случае с синдромом Кавасаки, то при нем возможно повреждение у детей коронарных артерии – сосудов, несущих обогащенную кислородом кровь и питательные веществ к сердцу.
Кроме коронарных артерий, воспалительный процесс может охватить околосердечную сумку (перикард), которая окружает сердце, а также эндокардиальную ткань (внутреннюю часть сердца), и даже саму сердечную мышцу.
Болезнь Кавасаки чаще всего поражает детей – обычно в возрасте до 5 лет. Редко ей подвергаются дети старшего возраста и взрослые. Пик заболеваемости попадает на возраст от 1 до 2 лет, причем чаще болеют мальчики.
Симптомы
• Диарея.
При синдроме Кавасаки могут быть затронуты все органы, поэтому в дополнение к вышеупомянутым пунктам, могут возникать боли в суставах, диарея, рвота, головная боль, болезненное мочеиспускание или боль в груди .
Безусловно самое опасное осложнение – воспаление сосудов сердца. При наличии дефицита снабжения миокарда кислородом может развиться сердечный приступ, типичными симптомами которого являются боль в груди с радиацией в руку, чувство стеснения в груди и одышка. Поэтому всегда необходимо интенсивный контроль состояния сердца для своевременного выявления серьезных осложнений.
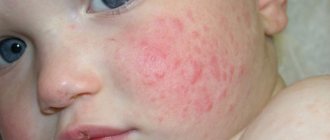
Спустя несколько дней на теле появляется сыпь. Развиться она может где угодно и не имеет определенного рисунка, может быть в виде красных пятен или волдырей. Через несколько дней она исчезает без следа. Из-за расширенных капилляров на теле появляются розовые или бордовые пятна.
Краснеют, сушатся и трескаются губы. При осмотре языка можно заметить, что он увеличился в размерах, покраснел, сосочки его тоже увеличиваются, что внешне напоминает спелую клубнику.
Опухают лимфоузлы, особенно это заметно в области шеи.
Болезнь Кавасаки. Патофизиология
Несмотря на видные изменения слизистых оболочек кровеносных сосудов, по которым определяют эту болезнь, болезнь Кавасаки лучше всего рассматривать как обобщенный васкулит, который затрагивает малые и средние артерии. Хотя сосудистое воспаление наиболее ярко проявляется в коронарных сосудах, васкулит может также произойти в венах, капиллярах, мелких артериолах и в больших артериях.
На ранних стадиях заболевания, эндотелиальные клетки становятся отечными, но внутренний эластичный слой остается неизменным. Затем, спустя примерно 7-9 дней после начала лихорадки, наблюдается приток нейтрофилов с последующим быстрым распространением CD8+ цитотоксических лимфоцитов и иммуноглобулин A-продуцирующих клеток плазмы.
Воспалительные клетки секретируют различные цитокины (т.е., фактор некроза опухоли, фактор роста сосудистого эндотелия, хемотаксис моноцитов и факторы активации), интерлейкины (ИЛ-1, ИЛ-4, ИЛ-6) и матричные металлопротеиназы (в первую очередь ММР3 и ММР9), которые нацелены на эндотелиальные клетки. Все эти факторы приводят к каскаду событий, ведущих к фрагментации внутреннего упругого слоя сосудов и к повреждения самих сосудов. В сильно пострадавших судах развивается воспаление с некрозом клеток гладких мышц. После этого, внутренние и внешние слои сосудов начинают разделяться, что и приводит к аневризме.
В течение следующих нескольких недель или месяцев, активные воспалительные клетки заменяются фибробластами и моноцитами, в результате чего, в стенке сосудов начинает отмечаться формирование волокнистой соединительной ткани. Эти слои будут увеличиваться и утолщаться. Стенки сосуда, в конечном итоге, становятся сужеными или окклюзиоными вследствие стеноза или тромбоза. В конечном итоге у человека может произойти инфаркт миокарда, вторично к тромбозу коронарной аневризмы или от разрыва большой коронарной аневризмы.
Методы лечения патологии
Радикальных методик терапии на сегодняшний день не существует. Этот недуг не поддается лечению посредством стероидов или антибиотиков. Единственным эффективным способом лечения болезни Кавасаки являются внутривенные инъекции ацетилсалициловой кислоты и иммуноглобулина одновременно.
Благодаря иммуноглобулину купируются происходящие в сосудах патологии наряду с воспалительными процессами, что тем самым препятствует образованию аневризм. Ацетилсалициловая кислота, в свою очередь, уменьшает риск формирования тромбов, оказывая противовоспалительное воздействие. Кроме этого, оба препарата помогают снижать температуру тела, устраняя лихорадку и облегчая состояние больного. Дополнительно больному могут быть назначены антикоагулянты в соответствии с показаниями врача в целях профилактики появления тромбоза. Это, как правило, «Варфарин» и «Клопидогрел».
Симптоматика
Клинические признаки синдрома разнообразны и специфичны:
- Поражение кожи проявляется появлением сыпи, элементы которой полиморфны. Они имеют вид мелких плоских красных пятен, крупных волдырей, кореподобных высыпаний без везикул и корочек. Сыпь локализуется преимущественно на туловище, конечностях, в паху. Элементы сыпи имеют тенденцию к слиянию, образуя эритематозные участки. На подошвах и ладонях кожа становится плотной и болезненной, что приводит к ограничению подвижности пальцев. Примерно через неделю сыпь начинает бледнеть и постепенно исчезает, оставляя на коже шелушащиеся очаги.
- Воспаление слизистой оболочки глаз протекает по типу конъюнктивита без выделений. У больных возникает двусторонняя инъекция сосудов склер и конъюнктивы без слезотечения и изъязвления роговицы. Во рту слизистая краснеет и сохнет, на губах появляются трещины, которые периодически кровоточат. Язык становится малиновым, миндалины увеличенными. Нередко в патологический процесс вовлекаются шейные лимфоузлы, развивается регионарный лимфаденит. Появляется одиночный болезненный узел, диаметр которого превышает 1,5 сантиметра.
- У лиц с васкулитом нарушается работа сердца, наблюдаются серьезные изменения в функционировании всей сосудистой системы. У больных развивается миокардит, проявляющийся учащенным сердцебиением, одышкой, кардиалгией, аритмией. Болезнь неуклонно прогрессирует и часто приводит к острой сердечной недостаточности. Воспаление может распространяться на перикард. Аневризмы коронарных артерий — причина инфаркта миокарда.
- Суставной синдром возникает у каждого третьего больного. Обычно поражаются крупные суставы ног и мелкие суставы кистей.
- Воспаление органов пищеварения проявляется абдоминальной болью, диспепсическими явлениями, нарушением стула, увеличением печени.
- В отдельных случаях поражаются оболочки мозга и органы мочевыделительной системы.
Яркая симптоматика болезни сохраняется два месяца, а затем наступает выздоровление. При отсутствии своевременного лечения синдром прогрессирует, развиваются тяжелые осложнения:
- Острая коронарная недостаточность,
- Гемоперикард,
- Эндокардит с поражением митрального клапана,
- Воспаление клапанов сердца,
- Водянка желчного пузыря,
- Гепатит,
- Панкреатит,
- Миозит,
- Асептическое воспаление оболочек мозга,
- Поражение суставов,
- Воспаление среднего уха,
- Нейросенсорная глухота,
- Гангрена конечности.
Как протекает инфекция
Патология имеет четыре формы протекания:
- Гриппоподобный синдром. Другое название – Флу-Лайк. Эта патология имеет самую легкую форму протекания. Характерная симптоматика – повышение температуры, болевой синдром в мышцах, дискомфортные ощущения в костях и общее недомогание. Признаки болезни наблюдаются в течение трех дней. Далее следует выздоровление. Гриппоподобный синдром редко вызывает осложнения, но только при условии квалифицированной терапии;
- Кишечная инфекция. От такой формы патологии чаще всего страдают дети до двух лет. При таком заболевании не обязательно, что от ребенка заразятся другие малыши. В группе этот случай может быть эксклюзивным и от него может больше никто не пострадать. Характерная симптоматика – высокая температура, дискомфортные ощущения в костях и общая слабость организма. В первые дни заражения наблюдаются и другие признаки – расстройство кишечника, тошнота, сопровождаемая рвотой. По этой причине болезнь часто путают с отравлением. Период обострения – 2-3 дня для детей младшего школьного возраста и неделя для новорожденных малышей. Такая болезнь может вызывать непереносимость молока в первое время после выздоровления. Это вызывает необходимость давать ребенку медицинскую лактозу перед грудным вскармливанием или отказаться от него;
- Бостонская патология. Заболевание проявляется так же, как краснуха, что затрудняет его диагностику. Ребенок, как и взрослый человек, зараженный вирусом Коксаки, в этом случае покрывается образованиями красного оттенка. Симптоматика – высокая температура, высыпания на эпидермисе в виде волдырей. Период терапии составляет 3-5 дней. После этого наступает выздоровление. При такой форме рецидив редко возникает, а осложнений чаще всего не наблюдается;
- Плевродиния. Другое название – болезнь Бронхольма. Симптоматика – высокая температуры, сильный болевой синдром в области спины, живота, мышц и грудной клетки. Спазмы возникают с периодичностью – 1 раз в 60 минут. Продолжительность приступа – от 1 до 20 минут. Вызывают спазмы поражения плевры и брюшины, которые вызывают появление болевого синдрома при трении.
При любой форме патологии пациент нуждается в срочной медицинской помощи.
Вирусы Коксаки подразделяется на две большие группы
Выделяют две группы патологии:
- Вирус типа А. Из-за заражения вирусом Коксаки происходит поражение горла и может возникнуть менингит.
- Вирус типа В. Поражает головной мозг, мышцы и сердце, из-за чего происходит необратимое изменение этих внутренних органов.
Варианты течения: легкое, среднее и тяжелое
Патология имеет разную степень течения. Тяжесть болезни зависит от того, как сильно пострадали слизистые оболочки и внутренние органы. На степень также влияет поражение организма токсинами.
Легкая форма патологии характеризуется быстрым течением. Выздоровление происходит за несколько дней. При этом вирус не поражает внутренние органы и головной мозг пациента.
При средней форме тяжести терапия занимает немного больше недели. Патология имеет ярко выраженную симптоматику. Вирус может поразить внутренние органы, но при квалифицированном лечении проблему может быстро решить.
Тяжелая форма заболевания характеризуется ярко выраженной симптоматикой и длительным течением. При этом происходит поражение головного мозга и внутренних органов.
Специалисты выделяют также следующие варианты течения патологии:
- гладкое – выздоровление наступает быстро и болезнь не рецидивирует;
- волнообразное – патология то затухает, то разгорается с новой силой;
- рецидивирующее – после выздоровление наступает повторное развитие заболевания;
- с осложнениями – болезнь с трудом поддается терапии и дает осложнения.
Формы заболевания
Выделяют две формы патологии:
- Изолированная. Заболевание протекает при одном синдроме.
- Комбинированная. В этом случае вирусом Коксаки поражаются сразу несколько органов и систем.
Как диагностируют синдром Кавасаки?
Диагноз врачи ставят исключительно на основании клинической картины. Так, диагноз может быть поставлен, если необъяснимая высокая температура длится пять или более дней наряду с четырьмя из пяти следующих признаков: двусторонний конъюнктивит (воспаление оболочки, покрывающей глазное яблоко), увеличение лимфатических узлов, кожная сыпь, поражение рта и языка и соответствующие изменения в области конечностей. Но при этом врач должен убедиться в отсутствии признаков какой-либо другой болезни, которая может иметь такие же симптомы.
При выявлении симптомов врачи проводят ЭКГ и эхокардиографию, пациенту назначают тестирование для исключения других заболеваний (общий анализ крови, анализы крови на СОЭ, С-реактивный белок, антинуклеарные антитела (AНA), ревматоидный фактор (РФ), альбумин, ферменты печени, посев мазка из зева и посев крови, анализ мочи, рентгенография органов грудной клетки).
Механизм развития
Нарушение было и остается довольно загадочным. Ученые не пришли к единому мнению об этиологии этого процесса, его происхождении. Однако кое-какие подвижки в плане исследований есть.
Существует группа теорий относительно патогенеза синдрома Кавасаки.
Наследственный фактор
Подавляющее большинство специалистов придерживается версии о том, что нарушение имеет генетически обусловленные черты. В пользу этого говорят, в том числе и расовые, точечные и очень избирательные предпочтения состояния. Страдают японцы, чаще прочих азиатов.
Почему так? По всей видимости, предрасположенность передается с какими-то определенными генами, с целой группой. Что и приводит к росту заболеваемости в популяции.
Точно сказать, насколько вероятна болезнь у человека с отягощенным анамнезом, пока тоже не удалось. Исследования продолжаются.
Инфекционный механизм
В основе этой теории лежит предположение о том, что всему виной вирусы (герпеса, в частности Эпштейна-Барр) или бактерии вроде стафилококков.
Здесь мнения специалистов разделяются:
- Некоторые предполагают, что нарушение имеет сугубо септическую природу. То есть начинается с поражения стенок артерий самими аномальными агентами.
- Другие же считают, что любой инфекционный очаг может стать триггером. Спусковым механизмом. И далеко не обязательно вирусу или бактерии поражать сосуды.
И здесь начинается последняя точка зрения на болезнь Кавасаки.
Аутоиммунный механизм
Сторонники этой теории считают, что септические агенты не провоцируют синдром непосредственно. Речь идет о повышении чувствительности организма.
Если бактерия или вирус воздействует достаточно долго, защитные силы дают сбой. Ослабляют позиции. Риск их неправильной работы повышается.
В конечном итоге, иммунная система атакует собственные клетки и ткани. Вызывает воспаление. В таком случае болезнь Кавасаки становится еще ближе к васкулиту.
Большая часть исследователей придерживается некоей синтетической теории. Все три механизма играют роль в этиологии. Наследственность и воздействие инфекции — вот основные виновники. Они в системе провоцируют расстройство.
Врач объяснила синдром Кавасаки у больных коронавирусом детей
Некоторые ученые связывают феномен Кавасаки с COVID-19, а кто-то предполагает, что проявления этого синдрома — следствие отмены плановых прививок у детей в связи с пандемией. А что на этот счет думают российские эксперты? На фоне чего возникает этот синдром Кавасаки? И насколько эта проблема актуальна для России?
На вопросы «МК» отвечает заведующая отделением диагностики и восстановительного лечения, руководитель Центра инфекционных болезней ФГАУ «НМИЦ здоровья детей» Минздрава России, д.м.н., профессор Майя БАКРАДЗЕ.
Фото: medq.ru
«Насторожить должны минимум пять признаков»
— Этот гипервоспалительный синдром у детей — явление крайне редкое и на фоне чего возникает, пока неизвестно, — пояснила Майя Джемаловна. — По сути — это системный васкулит с преимущественным поражением средних и мелких артерий, что и приводит к развитию аневризм, образованию тромбов. Впервые синдром Кавасаки был установлен и описан в Японии в 1967 году. Название ему дал японский врач Томисаку Кавасаки, он долгое время наблюдал и лечил детей, у которых эти симптомы проявлялись.
— И какие симптомы наиболее характерны при этом синдроме? Как отличить его от других проявлений болезней? Ведь сыпь на теле, высокая температуры характерны для многих детских патологий…
— Есть много и других, более серьезных признаков этого заболевания, которые надо обязательно учитывать при постановке диагноза. Насторожить должны минимум пять признаков: высокая температура (до 40°C и выше); изменение со стороны глаз (склерит); сыпь; периферические отеки (кистей и стоп); яркий малиновый язык; лимфаденит (увеличение лимфоузлов, особенно шейных), чаще односторонний. Основная сложность диагностики этого синдрома заключается в том, что все 5 признаков проявляются редко: чаще — сочетание двух или трех. Но во всех случаях надо срочно начать лечение, чтобы к 10-му дню заболевания исключить воспаление коронарных артерий, образование тромбов. А это уже факторы риска инфаркта миокарда и летального исхода.
— И это у маленьких детей? А есть ли эффективные лекарства против этого загадочного Кавасаки?
— Да, до 90% поступающих с этим синдромом — дети младше 5 лет. Риск тяжелых последствий у большинства из них можно предотвратить, если вовремя начать вводить внутривенно большие дозы иммуноглобулина в комбинации с ацетилсалициловой кислотой. Но проблема в том, что часто симптомы бывают стерты. И установить единую причину болезни пока никому в мире не удалось. По сей день в разных странах ведутся исследования с целью установления источника заболевания у малышей. Но научного обоснования причин появления этого «странного» синдрома пока не найдено.
Даже американские коллеги в своих исследованиях новых случаев синдрома Кавасаки во время пандемии COVID-19 поделили пациентов на две группы: детей, у кого синдром Кавасаки возник после перенесенной ковид-инфекции, и детей, у кого синдром развился самостоятельно, даже без контакта с новой коронавирусной инфекцией.
— Все же и вирусы тому виной? Так, может, причиной роста у детей синдрома Кавасаки в Европе стал COVID-19? Ведь этот фактор стали чаще выявлять в период пандемии и в основном у заболевших коронавирусом?
— Доказанных данных пока нет. Вирусы это, бактерии или иные возбудители — мировому медицинскому сообществу доподлинно неизвестно. К сожалению, еще никто не доказал, как возникает этот гипервоспалительный синдром.
— А может, причина в том, что сейчас из-за пандемии детям временно прекратили делать плановые прививки, например от ветряной оспы. И это стало причиной роста синдрома Кавасаки?
— Временная приостановка вакцинации не может спровоцировать развитие такого синдрома, потому что в этом году иммунизация детей в мире не проводится всего месяц-два, в России — один месяц. Этого мало, чтобы организм ребенка отреагировал таким образом. Должен пройти хотя бы год.
«COVID-19 работает как спусковой крючок»
— Майя Джемаловна, в вашей клинике сейчас проходят лечение дети с коронавирусом? Как идет их выздоровление? Среди них нет пациентов с опасным синдромом Кавасаки?
— В нашей клинике детей с таким синдромом, к счастью, нет. А с подозрением и с подтвержденным диагнозом COVID-19 к нам на лечение поступило (с 21 апреля) около 400 детей. На сегодняшний день выписаны примерно половина маленьких пациентов. Сегодня в клинике 150 таких детей, из них 20 — в более тяжелом состоянии. Но лекарства есть, схема лечения, предложенная Минздравом, дает положительные результаты.
В клинических рекомендациях, утвержденных в 2021 году Минздравом России по поводу «Слизисто-кожного лимфонодулярного синдрома Кавасаки у детей», говорится: «В России синдром Кавасаки диагностируется все чаще, однако нередко в поздние сроки, вследствие чего лечение назначается несвоевременно и не всегда адекватно. По данным эпидемиологического исследования, проведенного в Иркутской области с 2005 по 2009 гг., средний уровень заболеваемости составил 2,7 на 100 тыс. детей от 0–17 лет и 6,6 на 100 тыс. детей младше 5 лет, при этом авторы признают, что эти цифры могут быть заниженными. Примерно 90–95% заболевших — дети в возрасте до 10 лет; 85–90% случаев отмечается у пациентов младше 5 лет. Наиболее часто болеют младенцы 9–11 месяцев. Пик заболеваемости приходится на зимне-весенний период».
Также Минздрав России не исключает вирусную природу синдрома Кавасаки. «Факторы, вызывающие болезнь Кавасаки, до настоящего времени точно не установлены, предполагается возможное сочетание генетической предрасположенности и воздействия некоторых вирусов», — говорится в клинических рекомендациях ведомства.
Кстати, в нашей стране с 2003 года синдром Кавасаки начали изучать на кафедре детских болезней Сеченовского университета. Через руки ученых прошли более 300 пациентов с таким диагнозом. И предварительный вывод таков: «Не исключено, что коронавирус может быть таким же спусковым крючком для Кавасаки, как и стрептококк, стафилококк и другие вирусы», — отметила профессор кафедры детских болезней этого университета Наталья Голованова. Она не исключает, что в период пандемии COVID-19 «риск заболевания действительно выше».
…И пока ученые сомневаются, в западных странах на фоне пандемии COVID-19 продолжают все чаще выявлять этот гипервоспалительный, опасный для детей синдром Кавасаки. Зафиксировано уже более ста таких случаев. Причем параллельно у многих из этих детей выявляется и коронавирус. Эксперты, в том числе российские, приходят к тому, что связь между двумя этими заболеваниями все же существует.
И Всемирная организация здравоохранения (ВОЗ) призывает врачей всех стран «обратить особое внимание на сообщения о том, что у некоторых детей, заразившихся коронавирусом, проявляются симптомы, схожие с еще одним заболеванием — синдромом Кавасаки (мультисистемным воспалительным синдромом)». Как считают эксперты ВОЗ, «по предварительным данным, развитие синдрома Кавасаки может быть связано именно с заражением коронавирусом. Сама инфекция COVID-19 не является причиной болезни, но работает как спусковой крючок, вызывая изменения в деятельности иммунной системы».
…А возможно, новый коронавирус таким образом начал мутировать?
Симптомы
Первым признаком болезни Кавасаки становится резкое повышение температуры до 38-40 °C. Лихорадку невозможно устранить при помощи обычных жаропонижающих средств, и она длится около 5 дней. При отсутствии лечения повышение температуры сохраняется на протяжении 14 дней, а увеличение длительности лихорадочного периода считается неблагоприятным прогностическим симптомом.
Через несколько дней у ребенка появляются другие признаки болезни Кавасаки.
Кожа и слизистые оболочки
Глаза
У большинства детей в первые 7 дней появляется конъюнктивит. Обычно он не сопровождается характерными для этого заболевания выделениями из глаз, и в некоторых случаях сопровождается передним увеитом.
Дыхательные пути
У ребенка появляется сухость слизистой рта и возникают кровоточащие трещины на губах. Язык становится отечным и малиновым, зев краснеет, а миндалины увеличиваются. Кроме этого, происходит отек слизистой носа, проявляющийся его заложенностью.
Кожа
Один из характерных признаков данной патологии — сыпь, локализующаяся на туловище, нижних отделах конечностей и в паху.
В первые 5 недель после начала болезни возникают различные полиморфные и диффузные поражения кожных покровов:
- сыпь в виде красных пятен разного размера;
- волдыри;
- кореподобная или скарлатиноподобная сыпь.
Локализация сыпи обычно типичная, ее элементы обнаруживаются на:
- туловище;
- нижних частях рук и ног;
- паховой зоне.
Через какой-то промежуток времени у ребенка появляются эритематозные изменения и уплотненные участки на подошвах и ладонях. Они мешают нормальному движению пальцев и спустя некоторое время начинают шелушиться.
При болезни Кавасаки обратное развитие высыпаний начинается через 7 дней после их появления, а эритематозные пятна сохраняются на протяжении 2-3 недель.
Лимфатические узлы
Примерно у половины детей болезнь Кавасаки сопровождается увеличением лимфоузлов на шее. Как правило, оно является односторонним.
Пищеварительная система
Нарушения стула (в виде водянистого поноса), боли в животе и рвота могут появляться в начальном периоде болезни. У некоторых детей в острой стадии может развиваться кишечная непроходимость или инвагинация.
На протяжении 2 недель у ребенка с болезнью Кавасаки могут присутствовать симптомы особой формы холецистита, который сопровождается рвотой, поносом, болями в животе (вплоть до печеночной колики). В некоторых случаях заболевание провоцирует развитие панкреатита.
Нервная система
Признаки поражения нервной системы при этом заболевании обычно наблюдаются у детей до года. Они могут проявляться симптомами серозного менингита или синдрома Гийена-Барре. Как правило, они возникают в остром периоде на фоне лихорадки и могут проявляться изолированными параличами, нарушениями слуха и обмороками.
При высокой активности заболевания у детей могут развиваться нервно-мышечные заболевания – миопатии, миозиты, поражение мышц диафрагмы.
Суставы
Примерно в 35 % случаев болезнь Кавасаки сопровождается поражениями суставов – артралгиями и артритами. Суставный синдром чаще длится не более месяца. Обычно происходит поражение коленных, голеностопных и мелких суставов стоп и кистей.
Сердце и сосуды
Поражения сердечно-сосудистой системы при болезни Кавасаки проявляются в виде миокардитов, провоцирующих появление болей в сердце, учащение пульса и аритмии. Нередко патологические процессы вызывают развитие острой сердечной недостаточности.
Примерно через 1,5-2 месяца после начала заболевания у больного могут формироваться аневризмы коронарных сосудов, провоцирующие инфаркт миокарда. Иногда аневризматические расширения формируются на стенках других артерий: подключичных, локтевых, бедренных.
Эти проявления болезни Кавасаки являются наиболее опасными для жизни и здоровья. Как правило, обратное развитие аневризм происходит через месяц, но высокий риск летального исхода от тромбозов и инфаркта миокарда сохраняется на протяжении 3 месяцев.
В более редких случаях болезнь Кавасаки провоцирует развитие других сердечно-сосудистых патологий:
- кардиомегалия;
- гемоперикард;
- вальвулит;
- митральная или аортальная недостаточность;
- перикардит.
На фоне всех вышеописанных симптомов дети с болезнью Кавасаки становятся беспокойными, чрезмерно раздражительными или вялыми.
Острая лихорадочная стадия
Начинается с резкого повышения температуры тела. Через 1-3 сут появляются основные симптомы заболевания. Высыпания появляются через 1-3 сут после подъема температуры . Лихорадка без озноба и потливости длится 5-30 дней (в среднем 8,5 дня).Лихорадка начинается внезапно, достигает 38-40 С и не реагирует на применение антибиотиков и жаропонижающих средств.Почти все внешние проявления болезни Кавасаки приходятся на эту стадию.
Красные пятна впервые появляются на ладонях и подошвах и в течение 2 сут захватывают туловище и конечности.
Ладони и подошвы
| Примерно через 2-5 дней после начала заболевания ладони и подошвы краснеют, а кисти и ступни становятся отечными (без углублении после надавливания). Кисти и стопы отечны, насыщенного красного или фиолетового цвета. Пальцы имеют веретенообразную форму. Консистенция элементов сыпи может быть плотной.Болезненность может быть достаточно сильной и мешать при ходьбе и движении рук. Отечность длится примерно 1 нед. |
Туловище и конечности
| Пятна растут, одновременно появляются новые. Высыпания представляют собой полиморфную сыпь; были описаны пятна, папулы, уртикарные очаги и очаги, напоминающие многоформную эритему. Уртикарные высыпания и диффузные темно-красные пятнисто-папулезные высыпания встречаются наиболее часто.Чаще всего сыпь имитирует крапивницу, несколько реже — корь, совсем редко — скарлатину и полиморфную экссудативную эритему (менее чем у 5%). |
Дерматит в зоне подгузников
| В промежности — сливная эритема или крупные бляшки, которые держатся дольше остальных высыпаний. Дерматит в зоне подгузников типичен и возникает в 1-ю неделю жизни. Красные макулы и папулы сливаются. Десквамация происходит в течение 5-7 дней за 2-6 дней до десквамации на кончиках пальцев рук и ног. У детей с воспалением в зоне подгузников кожа сходит на границе сыпи, а также на половых губах и мошонке. |
Конъюнктива глаза
| Через 2 -4 сут после подъема температуры появляется инъекция кровеносных сосудов, которая держится от 1 до 3 нед (до нормализации температуры тела). В 70% случаев имеется увеит.Гнойных выделений или изъязвлений не наблюдается. |
Губы и глотка
| Краснеют через 3-5 дней после начала заболевания.Отмечаются сухость, трещины и кровянистые корки; высыпания держатся в течение 1-3 нед. Вишнево-красные губы с корочками являются ранним симптомом заболевания |
Язык
| Гипертрофия сосочков языка создает картину «земляничного языка» (80%), которая напоминает вид языка при скарлатине. |
Цервикальная лимфаденопатия
.Плотная, не болезненная, не гнойная лимфаденопатия часто ограничена единичным цервикальным лимфатическим узлом. Увеличение шейных лимфоузлов (по крайней мере один узел превышает в диаметре 1,5 см).
Другие симптомы.
Понос, нарушение функции печени, асептический менингит, артралгия, артрит, уретрит, светобоязнь.
Подострая стадия
Кожа.
После разрешения сыпи начинается пластинчатое шелушение. Десквамация на кистях и ступнях начинается через 10-14 дней после возникновения лихорадки. Кожа сходит пластами, начиная от участков вокруг ногтей и кончиков пальцев и прогрессируя вниз до ладоней и подошв.Оно идет в проксимальном направлении от кончиков пальцев (от ногтевых валиков) и полностью охватывает ладони и подошвы.
Другие симптомы
.Раздражение мозговых оболочек (менингеальные симптомы). Пневмония. Артралгия, артрит коленных, тазобедренных и локтевых суставов.
Период выздоровления
Могут появиться линии Бо (поперечные борозды на ногтях) и телогеновая алопеция.
Поражение сердечно-сосудистой системы
Болезнь Кавасаки — главная причина приобретенного сердечного заболевания у детей в США. Клинические сердечные симптомы имеются у 16,3% пациентов.В раннем течении болезни Кавасаки более чем у 50% пациентов развивается миокардит с тахикардией и ритмом галопа. Эти аритмии иногда приводят к внезапной смерти.В подострой фазе образование аневризм артерий среднего размера, в частности коронарных артерии, обнаруживается примерно у 1/4 пациентов. Эти очаги могут быть стойкими, зарубцовываться со стенозом или разрешаться.
Аневризмы и тромбы образуются между 12-м и 25-м днем с момента начала заболевания и могут привести к последующей сердечной недостаточности, перикардиальному выпоту, аритмиям или разрывам аневризм.Аномалии достигают пика на 3-и неделе заболевания и часто разрешаются после этого.Осложнения на сердце распространены преимущественно у пациентов мужского пола, у младенцев младше 1 года и у детей старше 5 лет.Мальчики младше 1 года с длительной лихорадкой, повышенным числом тромбоцитов и высокой СОЭ подвержены большему риску поражения сердца.
Течение и прогноз
Большинство больных выздоравливают. Сердечно-сосудистые осложнения возникают у 20%. Аневризмы коронарных артерий развиваются через 2-8 нед после начала болезни; они нередко сочетаются с миокардитом, инфарктом миокарда, перикардитом, стенозами периферических артерий, ишемией кишечника и кишечной непроходимостью, инсультом. Летальность составляет 1%.Основными причинами быстрых и отдаленных летальных исходов являются проявления сердечно-сосудистой недостаточности.Самый худший прогноз для детей с так называемыми гигантскими аневризмами, т.е. с аневризмами диаметром более 8 мм.Почти у 10% детей не удается достичь клинического улучшения при лечении.Рецидивы наблюдаются редко.
Клиническая картина
Больные синдромом Кавасаки проходят через 3 стадии:
- Острый фебрильный – от 7 до 10 дней.
- Подострый – со 2-й по 3-ю неделю.
- Период выздоровления – от месяца до нескольких лет.
Симптомы болезни Кавасаки у детей — фото:
Сперва у больного подымается температура тела, как при обычном ОРВИ, и начинается лихорадка. При отсутствии лечения лихорадка продолжается до 2-х недель. Чем дольше длится этот период, тем меньше шансов на выздоровление.
Далее возникают проблемы с кожными покровами: красные пятна, вздутия кожи, волдыри, сыпь и др. Возможно уплотнение кожи на подошвах ног и ладонях, при этом снижается подвижность пальцев. Данные симптомы сохраняются около 2-3 недель, затем кожа шелушится.
Также происходит поражение слизистой оболочки ротовой полости и глаз. В первую неделю у больных появляется конъюнктивит обоих глаз без выделений.
Слизистая оболочка страдает от сухости и кровотечения, например из десен, губы лопаются и трескаются, язык приобретает малиновый оттенок, а миндалины увеличиваются в размерах. В половине случаев наблюдается значительное увеличение в размерах шейных лимфоузлов.
Со стороны сердца и коронарной системы появляются следующие симптомы:
- миокардит;
- сердечная недостаточность;
- аритмия;
- тахикардия;
- боли в груди;
- аневризмы сосудов;
- инфаркт миокарда;
- перикардит;
- митральная недостаточность.
В каждом третьем случае заболевания у больных происходит поражение суставов в области голеностопа, коленей, кистей рук.
Также возможны диарея, боли в животе, тошнота, рвота, а иногда менингит или уретрит.
Болезнь Кавасаки у детей Симптомы?
Симптомы болезни Кавасаки включают:
- Лихорадку, длящуюся, минимум, 5 дней.
- Красные глаза.
- Сыпь на теле.
- Опухшие, красные губы и язык.
- Опухшие, красные ноги и руки.
- Увеличенные лимфатические узлы на шее Со своей стороны, постарайтесь обратиться за медицинской помощью безотлагательно, если у вашего ребенка имеется хотя бы один из симптомов болезни Кавасаки Вовремя поставленный диагноз и правильное лечение, чаще всего, предотвращает будущие проблемы, связанные с сердцем.
Что это за заболевание?
Синдром Кавасаки — генерализованное воспаление сосудов с аутоиммунной, т. е. возникающей из-за собственного иммунитета, природой. Иногда его также называют синдромом мукокутанного лимфоузла или узелковым периартериитом.
Суть заболевания заключается в повреждении артерий и вен среднего и меньшего диаметра, которое приводит к развитию аневризм, стенозов, кровоизлияний.
Заболевание было описано в монографии Томисаку Кавасаки в 1967 году, в честь него позже и было дано название.
Он определил группу больных детей с одинаковыми симптомами:
- кожной сыпью;
- долгой лихорадкой;
- двусторонним конъюнктивитом;
- увеличением шейных лимфоузлов;
- отеками.
Первое время патология носила название «кожно-слизисто-лимфатического синдрома», но в 1970 году были также выявлено поражение коронарных сосудов.
Пик заболеваемости синдромом Кавасаки приходится на 12-24 месяцев жизни, но зарегистрированы проявления и в возрасте до 5 лет. В России и странах СНГ патология встречается очень редко, чаще всего встречается в Японии.
У взрослых синдром Кавасаки регистрируется в единичных случаях, потому заболевание относится к педиатрии и считается исключительно детским. Во взрослом возрасте протекает схожим образом, его тяжесть зависит от первичной инфекции.
Установлено, что главным звеном патогенеза является реакция антител к эндотелиальным клеткам и вирусам. Антитела поражают сосуды и вызывают воспалительные процессы в среднем слое стенки, вызывая развитие некрозов гладкой мускулатуры.
Этот процесс приводит к образованию аневризм и разрывов, которые могут сопровождаться инфарктами и инсультами. Чаще всего поражаются сердечные, подкожные, почечные, подмышечные, околояичниковые артерии.
Болезнь Кавасаки всегда сопровождается лихорадкой — температура около 40 градусов может держаться все течение болезни, потому организм испытывает сильное истощение. А также сильно воспаляются артерии глаза, что приводит к конъюнктивиту. Особенность его течения — всегда двустороннее проявление.
Постоянные кровотечения из-за разрыва аневризм могут спровоцировать побочное развитие ДВС-синдрома с образованием большого количества тромбов и последующим массивным кровоизлиянием. Ревматологический прогноз в данном случае будет неутешителен.
Что такое синдром Кавасаки?
Синдром Кавасаки — это слизисто-кожный лимфонодулярный синдром, который проявляется в виде некротизирующего системного поражения средних и мелких артерий. Заболевание характеризуется лихорадкой, изменениями слизистых оболочек, кожи, поражением коронарных и других висцеральных артерий с возможным образованием аневризм, тромбозов и разрывов сосудистой стенки.
При синдроме Кавасаки поражаются артерии, также возможны серьезные осложнения на сердце. Согласно медицинскому справочнику, повреждение коронарных артерий происходит примерно у 20% пациентов, не получавших лечения.
Впервые заболевание было описано в англоязычной медицинской литературе в 1967 году японским педиатром по имени Томисаку Кавасаки. Он идентифицировал группу детей с лихорадкой, кожной сыпью, конъюнктивитом, покраснением горла и полости рта, отеком рук и ног и увеличением лимфатических узлов в области шеи. А через несколько лет у больных были зафиксированы осложнения на сердце, такие как аневризмы коронарных артерий (расширение просвета этих кровеносных сосудов).
Обмануть Дауна, Аспергера. Сколько стоит выявить генетическую болезнь? Подробнее
Симптомы заболевания
Болезнь Кавасаки имеет 3 последовательных стадии развития.
- Начальная, острая фебрильная. Она длится 1–1,5 недели.
- Подострая. Возникает спустя 2–3 недели со дня активного проявления болезни.
- Период выздоровления. Длительность этого этапа от 4 недель до нескольких лет.
Появление первых признаков заболевания всегда сопровождается длительной лихорадкой. Обычно фебрильная температура у ребенка держится более 5 дней. Если своевременно не выявлена причина лихорадки и не начато лечение болезни, высокая температура может наблюдаться у ребенка около 14 дней. Помимо этого, у малышей присутствуют такие симптомы:
- красные пятна, сыпь и волдыри на коже рук и ног. Наиболее заметны они в области ладоней и пяток;
- опухлость конечностей, сопровождающаяся снижением подвижности пальцев. Наиболее сильная отечность наблюдается на 3–5 день болезни;
- сильное шелушение кожи;
- конъюнктивит на обоих глазах. При болезни Кавасаки из глаз не появляется гной или иные патологические выделения;
- увеличенные шейные лимфоузлы. Диаметр каждого из них составляет более 15 мм;
- кровоточивость десен;
- покраснение глаз;
- кожа губ становится сухой и постоянно трескается;
- язвочки на внутренней стороне щеки;
- язык окрашивается в яркий малиновый цвет.
При наличии 4 и более симптомов заболевания у ребенка диагностируется синдром Кавасаки. В случае появления 3 и менее признаков заболевания врачом ставится диагноз болезни с неполной клинический картиной.
Со стороны работы внутренних органов и систем могут наблюдаться такие симптомы патологии:
- аневризмы сосудов;
- периодические боли в области грудной клетки;
- инфаркт миокарда;
- перикардит;
- сердечная недостаточность;
- миокардит;
- тахикардия;
- митральная недостаточность.
Помимо специфических признаков болезни Кавасаки, у ребенка могут наблюдаться тошнота и рвота, диарея, а также сильный дискомфорт в области желудка. В отдельных случаях синдром сопровождается уретритом или менингитом.
«Синдром Кавасаки» у детей после COVID-19: Что нужно знать
В новостных лентах стали появляться сообщения о том, что в Казахстане у детей, перенесших коронавирус в легкой или бессимптомной форме, появляется новое заболевание – синдром Кавасаки, хотя ученые-медики называют этот недуг мультисистемный воспалительный синдром (МВС), временно асссоциированный с COVID-19 у детей и подростков. Председатель правления АО «Научный центр педиатрии и детской хирургии» Риза Боранбаева рассказала корреспонденту zakon.kz о симптомах, лечении и причинах возникновения такого заболевания.
Как правило, 80% детей переносят коронавирус в легкой или бессимптомной форме. Ребенок сдает положительный ПЦР-тест на коронавирус, через некоторое время повторный тест дает отрицательный результат, в крови у детей даже выявляются антитела к коронавирусу. Но через 2-3 недели, иногда раньше, на здоровом фоне у ребенка может развиться МВС, временно асссоциированный с COVID-19. Начинается он с повышения температуры тела, в это время поражаются различные органы и системы, может появиться кашель, одышка. Из симптомов, похожих на настоящую болезнь Кавасаки — пятнистая сыпь, красный язык, увеличенные красные губы, отечность ладоней, стоп. Кроме того, при МВС у ребенка может появиться конъюнктивит, увеличиваются лимфоузлы. Также дети могут жаловаться на боли в груди, в области сердца, боли в животе (как при аппендиците), рвоту, тошноту, диарею.
Ребенок с МВС, временно асссоциированном с COVID-19, не заразный. Он не должен госпитализироваться в инфекционный стационар, его нужно госпитализировать в многопрофильную педиатрическую клинику. Поражаются многие органы, здесь нужна мультидисциплинарная команда специалистов – кардиолог, ревматолог и другие. У нас уже есть небольшое количество детей с подозрением, находятся под наблюдением в клиниках, — сказала Риза Боранбаева.
Главное отличие «кавасакиподобного синдрома» от настоящей болезни Кавасаки в том, что он возникает только после того, как дети перенесли COVID-19 в бессимптомной или легкой форме. И если настоящая болезнь Кавасаки встречается у детей до 5 лет, то МВС может появиться и у подростков, и у детей старшего возраста. Есть различия между двумя недугами, но в целом течение МВС, временно асссоциированного с COVID-19, схоже с развитием болезни Кавасаки. Интересно, что после гриппа и ОРВИ такой МВС ни у детей, ни у подростков не возникал.
Лечение МВС ведут стационарно, ребенка госпитализируют, берут анализы, где врачи увидят изменения в общем анализе крови, коагулограмме, специалисты проводят УЗИ, КТ, рентген, подход к диагностике многосторонний. Заболевание может протекать в средней форме, либо тяжелой.
Происходит поражение сосудов среднего калибра, как при болезни Кавасаки. Осложнение МВС – поражение сосудов сердца, развитие сердечной недостаточности, аневризмы сосудов сердца. Если своевременно диагностировать, оказать помощь, можно избежать тяжелых форм заболевания и быстро вылечить ребенка, — пояснила Риза Боранбаева.
Первые описания МВС появились в Великобритании, США, считается, что случаи МВС характерны для стран, где был высокий уровень заболеваемости коронавирусом. Поэтому таким странам рекомендуется подготовить систему здравоохранения к управлению потоком пациентов детского возраста, у которых может развиться этот МВС.
В Казахстане был высокий пик заболеваемости коронавирусом в июле, было много смертельных случаев, и это ожидаемо, что МВС может развиться у детей. Это не значит, что сейчас поголовно все дети, перенесшие COVID-19, начнут болеть МВС, все равно редкая патология, но мы должны быть готовы к тому, чтобы оказывать помощь детям. Потому что МВС у детей и подростков протекает намного тяжелее, чем сам COVID-19, в некоторых странах МВС приводил к летальному исходу среди детей, — предупредила Риза Боранбаева.
Лечение МВС, временно ассоциированного с COVID-19 у детей и подростков, достаточно серьезное.
В стационарах применяют высокие дозы внутривенных иммуноглобулинов, аспирин, гормоны. То есть, подход индивидуальный, по анализам видно, на каком этапе обнаружено заболевание, начались ли изменения в организме, требующие незамедлительного лечения, — заключила Боранбаева.
На данный момент известно о 3 случаях «кавасакиподобного синдрома» в Казахстане.
Альберт Ахметов
Возможные осложнения
Заболевание обычно характеризуется очень хорошим прогнозом. Большинство заболевших детей полностью выздоравливают.
Неблагоприятные последствия болезни возникают лишь у слишком ослабленных малышей или деток с выраженными иммунодефицитами.
К наиболее неблагоприятным последствиям болезни относят: развитие аневризм крупных кровеносных сосудов, инфаркт миокарда, появление различных нарушений сердечного ритма.
Обычно эти неблагоприятные последствия регистрируются через несколько лет после перенесенной болезни. Для их устранения требуется консультация кардиолога и назначение комплексного лечения, которое в ряде случаев оказывается пожизненным.
Осложнения возникают не часто, лишь 20% заболевших детей подвержены им. В основном они связаны с сердечной деятельностью, хотя крайне редко у больного случается сердечный приступ или наступление внезапной смерти.
К ряду наиболее частых осложнений относятся:
- Патологическое расширение коронарных артерий.
- Аневризма.
- Перикардит.
- Миокардит.
Менее распространенные последствия, не связанные с сердцем:
- Воспаление тканей вокруг головного мозга.
- Воспаление суставных тканей.
- Воспаление тканей желчного пузыря.
- Воспалительный процесс во внутренней части глаз.
Этиопатогенез
Этиология и патогенез синдрома в настоящее время до конца не изучены. Существует несколько теорий происхождения патологии — наследственная, аутоиммунная, инфекционная.
- В пользу наследственной природы болезни говорит тот факт, что люди, имеющие предков с синдромом Кавасаки, в 10% случаев тоже заболевают им. Доказано, что патология поражает близких родственников.
- Цикличность и сезонность — признаки, подтверждающие инфекционную этиологию недуга. Количество заболевших достигает максимума весной и зимой.
- Аутоиммунная теория: на воздействие токсинов организм реагирует выработкой антител к собственным клеткам эндотелия сосудов.
Патогенетические звенья синдрома:
- Воздействие на организм инфекционных биологических агентов,
- Активация Т-лимфоцитов,
- Выработка антител к микробам и эндотелиоцитам,
- Развитие иммунологических реакций против клеток эндотелия,
- Воспаление мышечного слоя артерий,
- Некроз гладкомышечных клеток,
- Разрушение эндотелия,
- Расщепление и расслоение эластических мембран сосудов,
- Патологическое расширение артерий и образование аневризмы,
- Фиброз стенок сосудов,
- Пролиферация и утолщение интимы,
- Появление общих симптомов заболевания,
- Сужение просвета сосуда,
- Тромбоз и окклюзия пораженной артерии.
Диагностика: анализ на вирус Коксаки
Как правило, инфекцию диагностируют по клиническим симптомам. В редких случаях при тяжелом течении назначают анализ на вирус Коксаки. Для получения результата в среднем требуется 2 недели, из-за чего подобные анализы массово не назначают. Как правило, больной выздоровеет быстрее, чем придет результат анализа. Существуют экспресс-тесты с достоверностью результата 66–90%, но их весьма тяжело достать и они работают не для всех подтипов вируса.
Врач может назначить общий анализ крови для оценки состояния иммунитета и выраженности воспалительного процесса. В некоторых случаях могут дополнительно назначаться биохимические анализы крови для проверки работы внутренних органов. У детей с симптомами острой кишечной инфекции иногда проводят экспресс-анализы для исключения других заболеваний. При проявлениях ангины желательно исключить стрептококковую инфекцию, которая потребует применения антибиотиков.
Если есть подозрения на менингит, проводят спинномозговую пункцию, чтобы исключить бактериальную природу заболевания. В диагностике патологий сердца используют УЗИ и ЭКГ.
Причины
Впервые данный синдром был установлен в Японии в 60-е годы XX века. Имя заболеванию дал японский врач Кавасаки. Он в течение долгого времени наблюдал и лечил детей, у которых были одинаковые симптомы. В это время еще не было установлено название этой болезни.
После предоставления результатов своего исследования на научной медицинской конференции данное заболевание приобрело собственное имя — болезнь Кавасаки.
По статистике данной болезнью больше страдают мальчики. Они болеют преимущественно в 1,5- 2 раза чаще, чем девочки.
Также отмечаются популяционные отличия. У жителей азиатских стран заболеваемость во много раз превышает европейскую. Ученые до сих пор не нашли научного обоснования данного факта.
Встречаются также отдельные случаи заболевания и в более старшем возрасте. В Японии и Америке есть данные об обнаружении данной болезни в 25-30 лет. В отдельных случаях заболевание также находят у грудничков и новорожденных.
Установить единую причину болезни не удалось. В настоящее время продолжаются многочисленные мировые исследования, направленные на установление источника заболевания у малышей.
Большинство ученых сходятся во мнении, что причиной болезни становятся различные вирусы. К наиболее вероятным относят: вирусы герпеса, ретро- и парвовирусы, адено- и цитомегаловирусы и другие причины.
Ряд исследований подчеркивает, что к развитию болезни Кавасаки могут приводить и различные бактериальные инфекции. Ученые обнаружили, что после стрептококковой, стафилококковой и менингококковой инфекции малыши заболевают данной болезнью в несколько раз чаще.
В ряде стран отмечались случаи появления болезни Кавасаки после укуса различных клещей.
Боррелии или риккетсии, которые поступают в кровь во время клещевых инфекций, способствуют развитию воспалительных процессов в кровеносных сосудах. Эти паразиты могут вызывать у малышей развитие аутоиммунных реакций, которые приводят к развитию геморрагического васкулита.
Инфекция и гены
Фото ИТАР-ТАСС/ Артем Коротаев
Случаи ПМВС достаточно редки и чаще всего возникают в тех географических точках, где распространенность COVID-19 очень высока: в Бергамо, Лондоне, Нью-Йорке, Торонто, а теперь и в Москве.
Интересно отметить, что в 2005 году в журнале The Journal of Infectious Diseases было опубликовано исследование группы ученых Медицинской школы Йельского университета, которые установили, что триггером болезни Кавасаки у 8 (72%) из 11 обследованных ими детей был новый в то время коронавирус HCoV-NH.
Судя по всему, коронавирусы, даже сравнительно безопасные (каким был HCoV-NH), могут вызвать у ребенка системный васкулит, то есть иммунопатологическое воспаление кровеносных сосудов. Поскольку это происходит в очень редких случаях, ученые предполагают, что у таких детей существует генетическая предрасположенность к новому заболеванию.
Интересно, что из Китая и других азиатских стран не поступало сообщений о ПМВС в период пандемии, хотя синдром Кавасаки часто поражает детей азиатского происхождения. Неслучайно впервые он был описан японским педиатром Томисаку Кавасаки в 1967 году.
Большинство детей, пострадавших в Лондоне, – африканского или афро-карибского происхождения, хотя есть дети выходцев из Азии и европейцев.
«Совершенно очевидно, что предрасполагающий генетический компонент, который делает малое число детей уязвимыми для этой болезни, существует», – говорит доктор Том Манитас, исполнительный директор Центра изучения генома в Нью-Йорке. Он и его коллеги планируют секвенировать геномы 157 детей, пострадавших от ПМВС, и их родителей в поисках общих генетических особенностей.
А пока мы их не знаем, абсолютно для всех родителей актуальна информация о том, как проявляется заболевание и в каких случаях ребенку необходима срочная врачебная помощь.
Что такое геморрагическая сыпь?
При повреждении капилляров часть эритроцитов выходит из сосуда, что влечет за собой появление сыпи с пятнами красного цвета — это и есть геморрагическая сыпь.
Изначально сыпь безболезненна, но, если проигнорировать высыпания, могут появиться болезненные ощущения. При надавливании на сыпь ее цвет никак не изменяется, и сыпь не становится меньше. Это и есть отличительная черта геморрагических высыпаний.
В зависимости от вызвавшего сыпь поражения, типы высыпаний могут быть разными – маленькие точки, полоски или пятна, цвет которых тоже может быть разнообразным – голубым, красным, лиловым. Размеры пятен могут варьироваться. Пятнышки среднего размера в медицинской практике принято называть печеночными пурпурами, а пятна небольшого размера – петехиями.
Самой частой зоной локализации высыпания являются нижние конечности. При образовании сыпи геморрагического типа сразу стоит обратиться к врачу, так как это прямое показание к госпитализации, даже при отсутствии другой симптоматики.
Особенности геморрагической сыпи у детей
Высыпание геморрагической сыпи у детей обычно сопровождает геморрагический васкулит, гемофилию, менингококцемию, тромбоцитопеническую пурпуру. Но геморрагический васкулит – самое частое заболевание, проявлением которого и является сыпь.
Как уже говорилось, самое частое проявление сыпи происходит на передних поверхностях ног. Однако, она может локализоваться и на туловище, ягодицах, бедрах. Сыпь располагается симметрично, при нажатии не исчезает и не меняет свой цвет. Заболевание, как правило, поражает малышей в возрасте до шести лет.
Кроме геморрагической сыпи у детей встречаются и другие виды сыпи. В статье на сайте вы можете увидеть фото сыпи на теле у ребенка с пояснениями.
Симптомы болезни
Различают 3 периода генерализованного васкулита:
- Острый. Длиться первые 7–10 дней.
- Подострый с продолжительностью 2–3 недели.
- Период реконвалесценции (выздоровления). Занимает от нескольких месяцев до 2 лет.
Синдром Кавасаки у детей начинается резко и бурно. Температура поднимается до 39,0–40,0 градусов, носит перемежающийся характер, сохраняется на протяжении первых 5–7 дней, а без лечения – до 2 недель. Увеличение продолжительности лихорадочного периода – плохой признак для дальнейшего прогноза. На фоне фебрильной температуры увеличиваются региональные (чаще шейные) лимфоузлы, присоединяются симптомы выраженной интоксикации – сильная слабость, учащение пульса, боли в животе, тошнота, диарея. Ребенок тяжело переносит болезнь, становясь раздражительным, беспокойным. Он часто плачет, отказывается от пищи, плохо спит.
Кожные проявления развиваются на протяжении первых 5 недель болезни. На теле появляются мелкие волдыри, скарлатино- или кореподобная сыпь. Ее элементы располагаются на конечностях, теле, в паху. Постепенно на стопах и ладонях появляются покрасневшие участки, кожа уплотняется, начинает болеть, из-за чего ограничиваются движения пальцами. Стопы отекают. Высыпания проходят через 7 дней после появления, а эритема сохраняется до 3 недель, после чего кожа начинает шелушиться.
Поражение слизистых в остром периоде проявляется в виде конъюнктивита обоих глаз. У некоторых к нему присоединяется передний увеит – воспаление одновременно нескольких элементов сосудистой оболочки глаз. Слизистая рта краснеет, становится сухой, губы покрываются болезненными кровоточащими трещинками, миндалины увеличиваются, цвет языка меняется на малиновый.
Симптомы синдрома Кавасаки: покарснение глаз, покарснение и уплотнение кожи стоп, малиновый цвет языка, увеличенные шейный лимфоузлы
Изменения со стороны сосудов и сердца при болезни Кавасаки у детей приводят к развитию миокардита с болями, тахикардией или аритмией, одышкой, осложняющегося часто острой недостаточностью сердца. Реже воспаляется околосердечная сумка – перикард – и формируется митральная либо аортальная недостаточность. У 25% больных на 5–7 неделе возникают расширения отдельных участков стенок коронарных сосудов. Не исключено появление аневризм подключичных, локтевых или бедерных артерий.
Поражение суставов выявляют примерно у 35% больных, у которых воспаляются как мелкие, так и крупные суставы с соответствующей симптоматикой.
Воспаление коронарных артерий при синдроме Кавасаки у взрослых приводит к потере их эластичности и множественным аневризмам (расширениям), вследствие чего у них резко возрастает риск развития дистрофии или инфаркта миокарда, тромбозов, кальциноза и раннего атеросклероза. Пациентов беспокоят боли в сердце и суставах, нарушение сердечного ритма и работы пищеварения. В отдельных случаях возможно развитие менингита, уретрита, поражения органов пищеварительного тракта.
У больного возникают проблемы с выполнением привычной физической нагрузки. Некоторые повседневные действия, такие как подъем в гору, быстрая ходьба или бег, поднятие тяжестей, становятся затруднительны.
После лечения патологические расширения стенок сосудов у взрослых остаются, но со временем уменьшаются и могут исчезнуть полностью.
Каковы возможные осложнения болезни Кавасаки?
Кавасаки приводит к серьезным проблемам с сердцем приблизительно у 25 процентов детей с таким заболеванием.
Оставленная без лечения болезнь может привести к увеличению риска сердечного приступа, причинами которого могут стать:
- миокардит, или воспаление сердечной мышцы.
- дизритмия, или патологический сердечный ритм,
- аневризма, или ослабление и выпирание стенки артерии.
Лечение для этой стадии заболевания требует долгосрочного приема аспирина Пациенты, возможно, также должны принимать разбавители крови, или перенести процедуры, такие как коронарная пластическая операция на сосудах, стентирование коронарной артерии или коронарное шунтирование.
Дети, у которых развита проблема с коронарной артерией из-за болезни Кавасаки, должны заботиться о том, чтобы избегать факторов образа жизни, которые могут увеличить риск сердечного приступа Эти факторы включают ожирение — превышение нормы массы тела, высокий холестерин и курение.
Болезнь Кавасаки у детей фото
Диагностика
Так как при болезни Кавасаки могут возникать опасные для жизни осложнения, то врачи пришли к выводу о том, чтобы диагностика была наиболее простой и быстрой.
Выходом из ситуации послужила Американская классификация, позволяющая заподозрить заболевание на раннем этапе. Для этого совсем не нужны специальные тесты и анализы.
Лабораторные и инструментальные методы диагностики носят в этом случае вспомогательный характер. В основном они нужны для того, что вовремя обнаружить опасные осложнения.
Для того чтобы подтвердить диагноз болезни Кавасаки и выявить осложнения, доктора назначают:
Общий анализ крови. Многократное увеличение СОЭ свидетельствует о наличии аутоиммуного воспаления. Изменения в лейкоцитарной формуле могут показать присутствие вирусной или бактериальной инфекции в организме.
- Биохимическое исследование.
Превышение С-реактивного белка свидетельствует о развитии системного иммунного воспаления. Во всем остром периоде болезни данный показатель значительно превышает норму. Также повышается уровень альфа1 — антитрипсина. - Эхокардиография сердца.
Проводится несколько раз: в момент первого установления диагноза, спустя 14 дней с начала болезни и по прошествии двух месяцев. Такая последовательность позволяет докторам не пропустить начало развития осложнений заболевания.
- ЭКГ.
Выявляет скрытые нарушения сердечного ритма. При болезни Кавасаки могут развиваться различные аритмии или тахикардия. Обнаружить эти изменения очень легко, используя ЭКГ. Детям, которые перенесли данное заболевание, исследование сердца проводится регулярно. - Рентгенография органов грудной клетки.
Дает описание анатомического строения сердца и крупных сосудов. Позволяет выявить аневризмы, возникшие в крупных кровеносных сосудах. Данный метод также применяется для выявления скрытых и отдаленных последствий болезни.
Лечение болезни Кавасаки
Основная цель медикаментозной терапии заключается в том, чтобы защитить от поражения сердечно-сосудистую систему.
Хороший эффект при болезни Кавасаки дают следующие препараты:
| Аспирин | обладает мощным противовоспалительным действием и способствует разжижению крови, поэтому широко применяется для лечения болезни Кавасаки. |
| Иммуноглобулин | вводится внутривенно раз в сутки и позволяет организму быстрее справиться с заболеванием путем повышения пассивного иммунитета. |
| Антикоагулянты | для профилактики тромбообразования больным назначаются антикоагулянты, чаще всего клопилогель и варфарин. |
При развитии осложнений со стороны сердечно-сосудистой системы (стеноза, аневризм, инфаркта миокарда) детям, перенесшим острую и подострую стадию болезни Кавасаки могут быть назначены ангиопластика, аорто-коронарное шунтирование или стенирование.