Определение асфиксии новорожденных
В переводе с латыни асфиксия означает удушье, то есть недостаток кислорода. Асфиксией новорожденных называется такое патологическое состояние, при котором нарушается газообмен в организме новорожденного, что сопровождается недостатком кислорода в тканях ребенка и его крови и накоплением углекислоты.
В результате чего новорожденный, который родился с признаками живорожденности либо не может самостоятельно дышать в первую минуту после появления на свет, либо у него наблюдаются отдельные, поверхностные, судорожные и нерегулярные дыхательные движения на фоне имеющегося сердцебиения. Таким детям немедленно проводят реанимационные мероприятия, причем прогноз (возможные последствия) при данной патологии зависит от тяжести асфиксии, своевременности и качества оказания реанимации.
Причины возникновения
Есть ряд причин, по которым может развиваться асфиксия. Специалисты объединяют их в группы:
- Причиной может стать недостаток кислорода в организме матери или избыток двуокиси углерода. Такое происходит при наличии у матери заболеваний сердечно-сосудистой или дыхательной системы, если мать перенесла сильный шок во время беременности, при интоксикации материнского организма.
- Обвитие пуповиной вокруг шеи плода — это серьезная и одна из самых распространенных причин. Если лечащий врач не смог предупредить обвитие, то избавить плод от него он уже не сможет.
- При нарушении плацентарного кровообращения. Оно может стать следствием переношенной беременности, может наступить во время позднего токсикоза, при наличии патологий пуповины или плаценты. При родах эта патология, как правило, становится причиной кислородного голодания плода.
- Причиной могут стать и различные болезни плода, связанные с сердечно-сосудистой или дыхательной системой, родовые травмы и многое другое.
Каждая беременная женщина должна быть внимательной к своему здоровью и здоровью будущего ребенка. Асфиксия — это серьезная проблема, которая, к сожалению, все чаще встречается среди молодых мам.
Факторы, провоцирующие развитие асфиксии
Данное патологическое состояние относится не к самостоятельным заболеваниям, а является лишь проявлением осложнений течения беременности, заболеваний женщины и плода. К причинам асфиксии относят:
Плодовые факторы
- родовая травма (черепно-мозговая) у ребенка;
- резус-конфликтная беременность;
- аномалии развития органов бронхолегочной системы;
- внутриутробные инфекции;
- недоношенность;
- внутриутробная задержка роста плода;
- закупорка дыхательных путей (слизь, амниотическая жидкость, меконий) или аспирационная асфиксия;
- пороки развития сердца и головного мозга плода.
Материнские факторы
- тяжелые гестозы, протекающие на фоне высокого кровяного давления и выраженных отеков;
- декомпенсированная экстрагенитальная патология (сердечно-сосудистые заболевания, заболевания легочной системы);
- анемия беременных;
- эндокринная патология (сахарный диабет, заболевания щитовидной железы, яичниковая дисфункция);
- шок женщины во время родов;
- нарушенная экология;
- вредные привычки (курение, злоупотребление спиртными напитками, прием наркотиков);
- недостаточное и неполноценное питание;
- прием лекарственных препаратов, противопоказанных в период гестации;
- инфекционные заболевания.
Факторы, способствующие развитию нарушений в маточно-плацентарном круге:
- переношенная беременность;
- преждевременное старение плаценты;
- преждевременная отслойка плаценты;
- патология пуповины (обвитие пуповиной, истинные и ложные узлы);
- перманентная угроза прерывания;
- предлежание плаценты и кровотечения, связанные с ним;
- многоплодная беременность;
- избыток или недостаток околоплодных вод;
- аномалии родовых сил (слабость родовой деятельности и дискоординация, быстрые и стремительные роды);
- введение наркотиков менее чем за 4 часа до завершения родов;
- общий наркоз женщины;
- кесарево сечение;
- разрыв матки;
Вторичную асфиксию провоцируют следующие заболевания и патология у новорожденного
- нарушенное мозговое кровообращение у ребенка вследствие остаточных явлений повреждений мозга и легких в родах;
- не выявленные и не проявившиеся сразу при рождении сердечные пороки;
- аспирация молока либо смеси после процедуры кормления или некачественная санация желудка сразу после рождения;
- респираторный дистресс-синдром, обусловленный пневмопатиями: наличие гиалиновых мембран;
- отечно-геморрагический синдром;
- легочные кровоизлияния;
- ателектазы в легких.
Механическая асфиксия
Асфиксия — удушье, вызванное сдавливанием дыхательных путей, закрытием их просвета слизью, пищей, сдавливанием шеи, грудной клетки и живота и ведущее к кислородному голоданию и избыточному накоплению углекислого газа в тканях и клетках организма, что грозит тяжелыми расстройствами деятельности нервной системы, дыхания и кровообращения, может привести к смерти ребенка.
У новорожденного такое состояние может быть вызвано следующими причинами:
- наличием внешнего препятствия для свободного дыхания:на лицо ребенка может упасть пеленка или угол одеяла; малыш может уткнуться или забраться под одеяло, когда он беспокойно спит или просыпается, прикрытием дыхательных путей ребенка мягким предметом (подушкой, игрушкой);
- частыми срыгиваниями или рвотой;
- попаданием инородных тел в дыхательные пути (мелкие игрушки, пуговицы, кольца, монеты и т.д.);
- попаданием молока не в пищевод ребенка, а в гортань, бронхи;
- сдавливанием области шеи цепочками, тесьмой с крестиками (талисманами), соской;
- игра с полиэтиленовыми пакетами и упаковкой (часто детки во время игры надевают пакеты на голову, которые во время дыхания плотно облегают лицо и препятствуют проникновению воздуха);
- совместный сон в одной кровати малыша и родителей или со старшими детьми.
ПРОФИЛАКТИКА АСФИКСИИ:
- не оставлять ребенка без присмотра!
- после каждого кормления дайте ребенку отрыгнуть воздух, для этого подержите малыша некоторое время вертикально, не кладите его сразу после кормления в кроватку, дети (особенно недоношенные или ослабленные), могут срыгивать повторно. Для предотвращения вдыхания содержимого поворачивайте голову младенца всегда набок, но если у малыша срыгивания частые и обильные – следует обязательно обратиться к врачу;
- выбирая одежду и постельное белье для ребенка, предпочтение отдавайте изделиям без тесемок, шнурков, кружев, завязок и т.п.
- не следует оставлять надолго старших детей около новорожденного или класть спать младенца с ними в одну кровать. Оптимально для малыша — сон в родительской спальне, но не в родительской кровати, поставьте детскую кроватку впритык к своей, опустите боковую решетку — это обеспечит безопасность малыша и вы будете в непосредственной близости от своего ребенка, ночью будет удобно кормить его, а затем, не вставая, перекладывать в кроватку;
- детский матрас должен быть полужестким, нельзя выкладывать ребенка на подушку, вместо детского одеяла можно пользоваться специальным конвертом для сна, не использовать слишком большие одеяла;
- не следует надевать на шею ребенка тесемки с сосками, цепочки.
Признаки, свидетельствующие о необходимости срочного обращения за медицинской помощь:
- продолжительная задержка дыхания (больше 20 секунд), сопровождающаяся:
- синюшностью или бледностью кожных покровов;
- учащенным или затрудненным дыханием;
- выраженным снижением мышечного тонуса (вялость ребенка).
Порядок оказания первой помощи:
- немедленно вызовите скорую помощь;
- освободите ребенку дыхательные пути (снимите пеленку, одеяло с лица, уберите предметы, сдавливающие шею);
- открыть окно, обеспечить доступ кислорода в помещение;
- если в ротовой полости ребенка виден инородный предмет (часть игрушки, обертка), попытайтесь его извлечь, не следует извлекать предметы округлой формы либо застрявшую пищу, так вы можете протолкнуть их глубже в дыхательные пути;
- расположите ребенка на своей руке (предплечье) так, чтобы лицо упиралось в ладонь, зафиксируйте пальцами головку ребенка, слегка наклоните тело вниз и произведите 5-6 касательных похлопывания по спинке ребенка (между лопатками);
- также можно, взяв ребенка за ножки, перевернуть его вниз головой и несколько раз хлопнуть по спинке;
- охватив ребенка руками, перевернуть его на спинку (голова должна быть опущена ниже туловища) и 2-3 пальцами надавить 5 раз на центральную часть грудины (глубина надавливания 1-2 см.).
Повторяйте эти действия до тех пор, пока инородное тело не выйдет из дыхательных путей.
Будьте осторожны при удалении инородного тела изо рта младенца! Делайте это, если вы видите инородный предмет и уверены, что не затолкнёте его глубже в горло ребёнка.
Механизм развития асфиксии
Неважно, чем был обусловлен недостаток кислорода в организме только что родившегося ребенка, в любом случае обменные процессы, гемодинамика и микроциркуляция перестраиваются.
Степень выраженности патологии зависит от того, насколько продолжительна и интенсивна была гипоксия. Вследствие обменных и гемодинамических перестроек развивается ацидоз, который сопровождается недостатком глюкозы, азотемией и гиперкалиемией (позднее гипокалиемией).
При острой гипоксии увеличивается объем циркулирующей крови, и при хронической и развившейся затем асфиксии объем крови уменьшается. В результате кровь сгущается, вязкость ее повышается, возрастает агрегация тромбоцитов и эритроцитов.
Все эти процессы ведут к расстройству микроциркуляции в жизненно важных органах (головной мозг, сердце, почки и надпочечники, печень). Нарушения микроциркуляции вызывают отек, кровоизлияния и очаги ишемии, что приводит к нарушению гемодинамики, расстройству функционирования сердечно-сосудистой системы, и как следствие, всех остальных систем и органов.
Асфиксия
Асфиксия (от греч. а — отрицательная частица и sphygmus — пульс) — удушье и связанное с ним острое кислородное голодание с накоплением углекислоты, характеризующееся расстройствами дыхания и кровообращения. Буквальное значение слова «асфиксия» не соответствует его пониманию. Под асфиксией плода и новорожденного понимают не удушье, а аноксию, точнее, гипоксию, возникающую в перинатальном периоде и вызванную разнообразными причинами. Аноксия — полное отсутствие кислорода в тканях. Истинной аноксии почти никогда не бывает. Как правило, имеет место гипоксия — кис-лородное голодание, или кислородная недостаточность в тканях плода. Термин «асфиксия» для состояния кислородной недостаточности плода и новорожденного является неточным. Однако этот термин прочно вошел в медицину и им широко пользуются как за рубежом, так и в нашей стране.
Асфиксия занимает основное место в патологии перинатального периода и может наступить в анте- и интранатальном периодах и после родового акта. Анте- и интранатальную асфиксию называют внутриутробной асфиксией плода, наступившую после родов,- асфиксией новорожденного.
Антенатальная асфиксия плода. Она непосредственно связана с плацентарной недостаточностью.
Этиология и патогенез интранатальной асфиксии. Интранатальная асфиксия, кроме плацентарной недостаточности, которая играет основную роль в нарушении адаптации плода к родовому стрессу, может возникнуть от осложнений самого акта родов: слабости родовой деятельности, тазового предлежания плода, несоответствия головки плода родовым путям матери (узкий таз, макросомия плода), разрыва короткой пуповины, при тутом обвитии длинной пуповины вокруг шейки плода, при выпадении петли пуповины с последующим ее прижатием головкой плода и др.
Этиология и патогенез асфиксии новорожденного. В основе асфиксии новорожденного всегда лежит нарушение акта самостоятельного дыхания. Внеутробное дыхание нарушается при повреждении дыхательного центра вследствие тяжелой степени внутриутробной гипоксии, при массивных внутричерепных кровоизлияниях, наступающих как во время родов, так и у новорожденного, в результате различных причин, препятствующих расправлению легочной ткани, заполнению ее воздухом. Частой причиной, препятствующей заполнению легких воздухом, является аспирация амниотических вод и содержимого родовых путей матери при повышении содержания углекислоты в крови плода в интранатальном периоде. Углекислота раздражает дыхательный центр плода, и у него появляются преждевременные дыхательные движения, приводящие к аспирации. При глубокой аспирации содержимое родовых путей и околоплодные воды заполняют не только бронхи, но и респираторные отделы легкого и препятствуют осуществлению газообмена; аспирация чаще наблюдается у доношенных плодов, так как их дыхательный центр более чувствителен к гипоксии.
Таким образом, нарушение акта внеутробного дыхания может быть следствием внутриутробной асфиксии или наблюдаться у новорожденного, родившегося без явлений внутриутробной асфиксии, и тогда зависит от развития легочных осложнений — пневмопатий или аспирационной пневмонии.
Патологическая анатомия. Гипоксия сопровождается атонией стенок сосудов, прежде всего микроциркуляторного русла, что приводит к полнокровию внутренних органов. При антенатальной смерти плода от о ст р о развившейся кислородной недостаточности обнаруживается только полнокровие внутренних органов. Установить диагноз остро развившейся внутриутробной асфиксии без подробного анализа клинических данных трудно. Мешает не только скудость морфологических изменений, но и мацерация кожных покровов, аутолиз внутренних органов. Хроническая кислородная недостаточность сопровождается нарушениями проницаемости стенок сосудов — повреждением эндотелия и ба-зальной мембраны, что ведет к стазу, отеку, кровоизлияниям и последующим дистрофическим и некротическим изменениям в органах. Кровоизлияния обусловлены также нарушениями свертывающей и противосвертывающей систем плода (новорожденного), развитием внутрисосудистого диссеминированного свертывания. Развивающиеся при этом множественные фибриновые тромбы в микроциркуляторном русле приводят к коагулопатии потребления. Последняя вместе с нарушениями проницаемости сосудов вызывает кровоизлияния.
Макроскопически обнаруживаются темная жидкая кровь в полостях сердца, цианоз кожных покровов и видимых слизистых оболочек, водянка полостей, полнокровие внутренних органов и головного мозга, множественные петехиальные кровоизлияния на висцеральной и париетальной плевре, под эпикардом вокруг венечных сосудов, в септах и корковом веществе тимуса. Легкие мясистой консистенции, синевато-красного цвета, не заполняют грудной клетки, безвоздушные кусочки ткани их тонут в воде. При оживлении плода и искусственном дыхании в легких могут появиться воздушные участки. При этом иногда наблюдаются разрывы альвеол и развивается интерстициальная эмфизема — пузырьки воздуха в интерстиции легкого и под плевральными листками.
Клиническая картина
Основным признаком асфиксии новорожденных считается нарушение дыхания, которое влечет за собой сбой работы сердечно-сосудистой системы и гемодинамики, а также нарушает нервно-мышечную проводимость и выраженность рефлексов.
Чтобы оценить степень тяжести патологии, неонатологи используют оценку новорожденного по шкале Апгар, которая проводится на первой и пятой минуте жизни ребенка. Каждый признак оценивается в 0 – 1 – 2 баллах. Здоровый новорожденный на первой минуте набирает 8 – 10 баллов по Апгар.
Степени асфиксии новорожденных
Легкая асфиксия
При асфиксии легкой степени количество баллов у новорожденного по Апгар составляет 6 – 7. Первый вдох ребенок совершает на протяжении первой минуты, но отмечается ослабление дыхания незначительный акроцианоз (синюшность в районе носа и губ) и снижение мышечного тонуса.
Среднетяжелая асфиксия
Оценка по Апгар составляет 4 – 5 баллов. Отмечается значительное ослабление дыхания, возможны его нарушения и нерегулярность. Сердечные сокращения редкие, менее 100 в минуту, наблюдается цианоз лица, кистей и стоп. Повышается двигательная активность, развивается мышечная дистония с преобладанием гипертонуса. Возможен тремор подбородка, рук и ног. Рефлексы могут быть, как снижены, так и усилены.
Тяжелая асфиксия
Состояние новорожденного тяжелое, количество баллов по Апгар на первой минуте не превышает 1 – 3. Ребенок не совершает дыхательные движения или производит отдельные вдохи. Сердечные сокращения менее 100 в минуту, выраженная брадикардия, сердечные тоны глухие и аритмичные. Крик у новорожденного отсутствует, мышечный тонус значительно снижен или наблюдается атония мышц. Кожные покров очень бледные, пуповина не пульсирует, рефлексы не определяются. Появляются глазные симптомы: нистагм и плавающие глазные яблоки, возможно развитие судорог и отека мозга, ДВС-синдрома (нарушение вязкости крови и повышения агрегации тромбоцитов). Геморрагический синдром (многочисленные кровоизлияния на коже) усиливается.
Клиническая смерть
Подобный диагноз выставляется при оценке всех показателей по Апгар в ноль баллов. Состояние крайне тяжелое и требует незамедлительных реанимационных мероприятий.
Асфиксия у детей первого года и ее профилактика
Механическая асфиксия (удушье) — задержка дыхания более 20 секунд из-за механического препятствия (сдавление шеи, грудной клетки, живота), закрытие просвета дыхательных путей слизью, пищей, мягкими или твердыми предметами.
Асфиксия вследствие нарушения поступления кислорода в дыхательные пути сопровождается нарушением самочувствия, изменение цвета кожи (синюшность или бледность), выраженным резким снижением мышечного тонуса, вялостью. Может стать причиной смерти ребенка.
У младенцев это состояние может быть вызвано:
— прикрытием дыхательных путей ребенка посторонними предметами: подушкой, одеялом, игрушкой;
— прикрытием дыхательных путей грудью матери во время кормления;
— попаданием инородных тел в дыхательные пути: мелких игрушек, пуговиц, колец, монет и т. д.
— поперхиванием и попаданием молока или другой пищи в гортань, иногда в бронхи;
— частыми срыгиваниями;
— сдавливанием области шеи цепочками или тесьмой (при ношении крестиков, талисманов, соски);
— сном в одной кровати с родителями, другими детьми.
Признаками механической асфиксии являются:
— отсутствие дыхания более 20 секунд;
— вялость, необычная слабость мышц;
— бледный, синюшный оттенок кожи.
Если вы заметили эти признаки — немедленно вызовите скорую медицинскую помощь по телефонам 103 и 112!
Не теряйте самообладания, ребенку нужна ваша помощь!
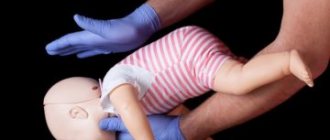
1. Проверьте частоту дыхания, приблизившись ко рту и носу ребенка, стараясь уловить движение грудной клетки.
2. Убедитесь, что в трахее нет посторонних предметов, открыв рот и немного запрокинув голову ребенка назад. При их наличии постарайтесь освободить дыхательные пути.
3. Обеспечьте приток свежего воздуха, приоткрыв окно.
4. Оцените цвет кожи: об остановке дыхания свидетельствует бледность кожных покровов и посинение губ.
5. До приезда скорой помощи при остановке дыхания и отсутствии сердцебиения, начинайте делать массаж сердца и одновременно искусственное дыхание
Профилактика асфиксии
1. Никогда не укладывайте ребенка сразу после кормления. Вместе с едой малыши проглатывают воздух; чтобы избавиться от него, нужно некоторое время подержать ребенка вертикально.
2. Не укладывайте ребенка на мягкую перину, подушку. Детский матрас должен быть полужестким.
3. Выбирая детское постельное белье и одежду, избегайте всевозможных завязок. Не накрывайте ребенка одеялами, используйте конверт для сна.
4. Не пеленайте ребенка туго. Малыш должен спать на спине или на боку.
5. Не используйте для поддержания ребенка на боку подушки, мягкие игрушки.
6. Не надевайте на шею ребенка цепочки, тесемки, шнурки с сосками, крестиками и другими предметами.
7. Не следует оставлять надолго старших детей одних около грудного ребенка, надеясь на их возраст и рассудительность.
8. Совместный сон в одной кровати с родителями (и с другими детьми) небезопасен — он может стать причиной удушения малыша.
9. Исключите из зоны досягаемости ребенка мелкие предметы, они могут попасть в дыхательные пути или желудок.
Не оставляйте своих детей без присмотра!
Изменено 20.01.2021 15:55::
Диагностика
При вынесении диагноза: «Асфиксия новорожденного» учитывают данные акушерского анамнеза, как протекали роды, оценка ребенка по Апгар на первой и пятой минутах и клинико-лабораторные исследования.
Определение лабораторных показателей:
- уровень рН, рО2, рСО2 (исследование крови, полученной из пупочной вены);
- определение дефицита оснований;
- уровень мочевины и креатинина, диурез в минуту и за сутки (работа мочевыделительной системы);
- уровень электролитов, кислотно-основного состояния, глюкозы крови;
- уровень АЛТ, АСТ, билирубина и факторы свертывания крови (работа печени).
Дополнительные методы:
- оценка работы сердечно-сосудистой системы (ЭКГ, контроль АД, пульс, рентген грудной клетки);
- оценка неврологического статуса и головного мозга (нейросонография, энцефалография, КТ и ЯМР).
Лечение
Всем новорожденным, родившимся в состоянии асфиксии, проводятся немедленные реанимационные мероприятия. Именно от своевременности и адекватности лечения асфиксии зависит дальнейший прогноз. Реанимация новорожденных осуществляется по системе АВС (разработана в Америке).
Первичная помощь новорожденному
Принцип А
- обеспечить правильное положение ребенка (приспустить голову, подложив под плечевой пояс валик и слегка ее запрокинуть);
- отсосать слизь и околоплодные воды изо рта и носа, иногда из трахеи (при аспирации амниотической жидкостью);
- интубировать трахею и просанировать нижние дыхательные пути.
Принцип В
- провести тактильную стимуляцию – шлепок по пяткам ребенка (если крик отсутствует на протяжении 10 – 15 секунд после появления на свет, новорожденный помещается на реанимационный стол);
- подача кислорода струйно;
- осуществление вспомогательной либо искусственной вентиляции легких (мешок Амбу, кислородная маска или эндотрахеальная трубка).
Принцип С
- проведение непрямого массажа сердца;
- введение лекарств.
Решение вопроса о прекращении реанимационных мероприятий проводится через 15 – 20 минут, если новорожденный не реагирует на реанимационные действия (отсутствует дыхание и сохраняется устойчивая брадикардия). Прекращение реанимации обусловлено высокой вероятностью поражений мозга.
Введение лекарств
В пупочную вену на фоне искусственной вентиляции легких (маска или эндотрахеальная трубка) вводится кокарбоксилаза, разведенная 10 мл 15%-глюкозой. Также внутривенно вводится 5%-гидрокарбонат натрия для коррекции метаболического ацидоза, 10%-глюконат кальция и гидрокортизон с целью восстановления тонуса сосудов. Если появилась брадикардия, в пупочную вену вводится 0,1% — сульфат атропина.
Если частота сердечных сокращений меньше 80 в минуту, осуществляется непрямой массаж сердца с обязательным продолжением искусственной вентиляции легких. Через эндотрахеальную трубку вводится 0,01%-адреналин (можно в пупочную вену). Как только ЧСС достигла 80 ударов, массаж сердца прекращается, ИВЛ продолжают до достижения ЧСС 100 ударов и появления самостоятельного дыхания.
Дальнейшее лечение и наблюдение
После оказания первичной реанимационной помощи и восстановления сердечной и дыхательной деятельности новорожденного переводят в палату интенсивной терапии (ПИТ). В ПИТе проводится дальнейшая терапия асфиксии острого периода:
Особый уход и кормление
Ребенка помещают в кувез, где осуществляется постоянный подогрев. Одновременно проводится краниоцеребральная гипотермия – головку новорожденного охлаждают, что предотвращает отек мозга. Кормление детей с легкой и средней степенью асфиксии начинают не ранее, чем через 16 часов, а после тяжелой асфиксии кормление разрешается через сутки. Вскармливают малыша через зонд или бутылочку. Прикладывание к груди зависит от состояния ребенка.
Предупреждение отека мозга
Внутривенно, через пупочный катетер вводятся альбумин, плазма и криоплазма, маннитол. Также назначаются препараты для улучшения кровоснабжения головного мозга (кавинтон, циннаризин, винпоцетин, сермион) и антигипоксанты (витамин Е, аскорбиновая кислота, цитохром С, аевит). Назначаются мочегонные и гемостатические препараты (дицинон, рутин, викасол).
Проведение оксигенотерапии
Продолжается подача увлажненного и согретого кислорода.
Симптоматическое лечение
Проводится терапия, направленная на предупреждение судорог и гидроцефального синдрома. Назначаются противосудорожные препараты (ГОМК, фенобарбитал, реланиум).
Коррекция нарушений метаболизма
Продолжается внутривенное введение бикарбоната натрия. Проводится инфузионная терапия солевыми растворами (физ. раствор и 10%-глюкоза).
Мониторинг новорожденного
Дважды в сутки ребенка взвешивают, оценивают неврологический и соматический статус и наличие положительной динамики, контролируют поступившую и выделенную жидкость (диурез). На аппаратах регистрируются ЧСС, кровяное давление, частота дыхания, центральное венозное давление. Из лабораторных анализов ежедневно определяются общий анализ крови с гематокритом и тромбоцитами, кислотно-основное состояние и электролиты, биохимию крови (глюкоза, билирубин, АСТ, АЛТ, мочевина и креатинин). Также оцениваются показатели свертываемости крови и бак. посевы из ротоглотки и прямой кишки. Показано проведение рентгенографии грудной клетки и живота, УЗИ головного мозга, УЗИ органов брюшной области.
Антенатальная гибель плода (Внутриутробная гибель плода)
При гибели плода в I триместре возможен выкидыш. Если выкидыш не происходит, осуществляют медицинский аборт. При смерти во II триместре плод обычно самостоятельно не изгоняется, необходимо срочное родоразрешение. После всестороннего обследования и изучения состояния свертывающей системы крови пациентки осуществляют родовозбуждение. Вначале вводят эстрогены, глюкозу, витамины и препараты кальция, затем назначают окситоцин и простагландины. Для ускорения первого периода родов выполняют амниотомию.
При антенатальной гибели плода в III триместре возможны самостоятельные роды. При отсутствии родовой деятельности назначают стимуляцию. По показаниям проводят плодоразрушающие операции. При гидроцефалии, лобном и тазовом предлежании, угрозе разрыва матки и тяжелом состоянии пациентки осуществляют краниотомию. При запущенном поперечном предлежании выполняют декапитацию или эвисцерацию, при задержке плечиков в родовом канале – клейдотомию.
Тактика при многоплодной беременности
При многоплодии и подозрении на антенатальную гибель плода показана немедленная госпитализация для проведения обследования и решения вопроса о тактике ведения беременности. В процессе обследования определяют срок гестации и количество хорионов, оценивают состояние живого плода, выявляют соматические заболевания и болезни репродуктивной системы матери. При общем хорионе и антенатальной гибели плода, диагностированной в начале второго триместра, родителям рекомендуют рассмотреть вопрос о прерывании беременности в связи с высоким риском развития внутриутробной патологии у второго близнеца.
На сроке 25-34 недели гестации необходимо тщательное обследование выжившего плода (УЗИ, МРТ). При удовлетворительном состоянии плода показано пролонгирование беременности. Необходимость срочного родоразрешения при антенатальной гибели плода определяется с учетом состояния матери и выжившего ребенка, вероятности развития внутриутробных нарушений и риска осложнений, обусловленных недоношенностью.
Показаниями к родоразрешению со стороны беременной становятся соматические заболевания и болезни репродуктивной системы, препятствующие прологнированию беременности. Относительными показаниями со стороны плода являются анемия, терминальный кровоток и угроза гибели плода при артериовенозных анастомозах. В качестве абсолютного показания к родоразрешению рассматривается антенатальная гибель плода после 34 недели многоплодной беременности.
При наличии двух хорионов срочное родоразрешение обычно не требуется. Больную помещают под постоянное наблюдение, включающее в себя ежедневный контроль температуры, АД, отеков и выделений, а также регулярные анализы для оценки состояния свертывающей системы крови. Состояние живого плода оценивают по результатам допплерометрии маточно-плацентарного кровотока, биометрии и эхографии головного мозга. После рождения осуществляют вскрытие погибшего близнеца и изучение плаценты для выявления причины антенатальной смерти плода.
Последствия
Асфиксия новорожденных редко проходит без последствий. В той или иной степени недостаток кислорода у ребенка во время и после родов сказывается на всех жизненно важных органах и системах. Особенно опасна тяжелая асфиксия, которая всегда протекает с полиорганной недостаточностью. Прогноз для жизни малыша зависит от степени оценки по Апгар. В случае увеличения оценки на пятой минуте жизни прогноз для ребенка благоприятный. Кроме того, тяжесть и частота развития последствий зависят от адекватности и своевременности оказания реанимационных мероприятий и дальнейшей терапии, а также от степени выраженности асфиксии.
Частота осложнений после перенесенной гипоксической энцефалопатии:
- при I степень энцефалопатии после гипоксии/асфиксии новорожденных – развитие ребенка не отличается от развития здорового новорожденного;
- при II степени гипоксической энцефалопатии – 25 – 30% детей в дальнейшем имеют неврологические нарушения;
- при III степени гипоксической энцефалопатии половина детей гибнет в течение первой недели жизни, а у остальных в 75 – 100% появляются тяжелые неврологические осложнения с судорогами и повышенным мышечным тонусом (позднее задержка умственного развития).
После перенесенной асфиксии при родах последствия могут быть ранними и поздними.
Ранние осложнения
О ранних осложнениях говорят, когда они появились на протяжении первых 24 часов жизни малыша и, по сути, являются проявлениями тяжелого течения родов:
- отек головного мозга;
- кровоизлияния в мозг;
- судороги;
- повышение внутричерепного давления и тремор рук (сначала мелкий, затем крупный);
- приступы апноэ (остановки дыхания);
- синдром аспирации мекония и вследствие этого формирование ателектазов;
- транзиторная легочная гипертензия;
- за счет развития гиповолемического шока и сгущения крови формирование полицитемического синдрома (большое количество эритроцитов);
- тромбозы (нарушение свертываемости крови, сниженный тонус сосудов);
- гипогликемия;
- расстройства сердечного ритма, развитие постгипоксической кардиопатии;
- расстройства мочевыделительной системы (олигурия, тромбоз почечных сосудов, отек интерстиция почек);
- желудочно-кишечные расстройства (энтероколиты и парез кишечника, дисфункция пищеварительного тракта).
Поздние осложнения
Поздние осложнения диагностируют после трех суток жизни ребенка и позднее. Поздние осложнения могут быть инфекционного и неврологического генеза. К неврологическим последствиям, которые появились вследствие перенесенной гипоксии головного мозга и постгипоксической энцефалопатии относятся:
- Синдром гипервозбудимости
У ребенка имеются признаки повышенной возбудимости, ярковыраженные рефлексы (гиперрефлексия), зрачки расширенные, тахикардия. Судороги отсутствуют.
- Синдром сниженной возбудимости
Рефлексы плохо выражены, ребенок вялый и адинамичный, тонус мышц понижен, расширенные зрачки, склонность к летаргии, присутствует симптом «кукольных» глаз, периодически замедляется и останавливается дыхание (брадипноэ, чередующееся с апноэ), редкий пульс, слабый сосательный рефлекс.
- Судорожный синдром
Характерны тонические (напряжение и ригидность мышц тела и конечностей) и клонические (ритмичные сокращения в виде подергиваний отдельных мышц рук и ног, лица и глаз) судороги. Также появляются оперкулярные пароксизмы в виде гримас, спазма взгляда, приступов немотивированного сосания, жевания и высовывания языка, плавающие глазные яблоки. Возможны приступы цианоза с апноэ, редкий пульс, усиленное слюнотечение и внезапная бледность.
- Гипертензийно-гидроцефальный синдром
Ребенок запрокидывает голову, роднички выбухают, черепные швы расходятся, увеличивается окружность головы, постоянная судорожная готовность, выпадение функций черепных нервов (отмечается косоглазие и нистагм, сглаженность носогубных складок и прочее).
- Синдром вегето-висцеральных нарушений
Характерна рвота и постоянные срыгивания, расстройства моторной функции кишечника (запоры и диареи), мраморность кожи (спазм кровеносных сосудов), брадикардия и редкое дыхание.
- Синдром двигательных расстройств
Характерны остаточные неврологические нарушения (парезы и параличи, дистония мышц).
- Субарахноидальное кровоизлияние
- Внутрижелудочковые кровоизлияния и кровоизлияния вокруг желудочков.
Возможные инфекционные осложнения (вследствие ослабленного иммунитета после перенесенной полиорганной недостаточности):
- развитие пневмонии;
- поражение твердой мозговой оболочки (менингит);
- развитие сепсиса;
- инфекционное поражение кишечника (некротический колит).