Общие сведения
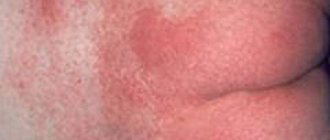
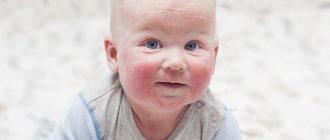
Пеленочный дерматит (син. памперсный дерматит, опрелость новорожденных, пеленочная сыпь) в педиатрической практике относится к одним из наиболее часто встречаемых поражений кожного покрова у детей первого года жизни. Пеленочный дерматит был впервые описан более 100 лет назад, а термин «памперсный дерматит» впервые появился в начале 1960 гг., по времени совпав с началом производства/использования одноразовых подгузников. Пелёночный дерматит (ПД) представляет собой воспалительную реакцию кожного покрова грудничка в области контакта с подгузником/пелёнкой, проявляющийся в виде раздражения, покраснения, высыпаний или отёка кожи. На фото ниже показано как выглядит пеленочный дерматит.
В амбулаторной практике дерматолога частота встречаемости заболевания в популяции детей грудного возраста в среднем составляет 15%, дебютируя в возрастном интервале 3-12 недель с пиком заболеваемости приходящимся на возраст 6–12 месяцев. При этом, заболевание чаще диагностируется у девочек. Частота встречаемости пеленочного дерматита среди новорожденных младенцев, находящихся на грудном вскармливании ниже, что обусловлено более низкой ферментативной активностью их кала/мочи. Чаще страдают дети со склонностью к аллергическим реакциям, получающие искусственное вскармливание, а также прошедшие длительный курс антибиотикотерапии.
Значительно реже заболевание встречается после 3-х лет, что обусловлено с «дозреванием» защитных функций кожного покрова и приобретением гигиенических навыков ребенком. Пелёночный дерматит у более взрослых детей встречается преимущественно у тех, которым необходимо длительное ношение подгузников (при недержании мочи/кала).
Развитию заболевания во многом способствует особенности кожных покровов у детей грудного/раннего возраста, которая функционирует в состоянии неустойчивого равновесия и полноценно выполнять защитную функцию не может. Основными из них являются:
- незрелость кожных покровов (хрупкость базальной мембраны, тонкость/ранимость эпидермиса, недоразвитость соединительного компонента дермы);
- сниженная гидратация кожи (относительно малое содержание влаги);
- высокий pH кожи в кожных складках;
- несовершенство иммунной/терморегуляторной функции;
- склонность к легкой травматизации.
Кроме того, сниженный гуморальный/клеточный иммунитет в ранних периодах жизни и недостаточно сформированная на поверхности кожи новорожденных водно-липидная мантия/повышение щелочности кожи, в частности, в интертригенозных областях способствуют повышенной склонности кожи к инфицированию микроорганизмами, легко проникающими через поврежденный эпидермальный барьер. Также причиной длительного воспаления, сопровождающегося экскориациями, выраженным зудом и присоединением вторичной инфекции являются нарушения метаболизма.
Пеленочный дерматит у новорожденного провоцируют отсутствие дыхания кожи (парниковый эффект), влажные пеленки, нерегулярные/неправильные гигиенические процедуры, редкая стирка пеленок. Выраженность заболевания может варьировать в широких пределах: от локального незначительно выраженного раздражения от подгузников до глубокого/обширного инфицирования кожных покровов.
Несмотря на хорошую изученность этологии/патогенеза сыпи в зоне прилегания подгузника, а также факторов, способствующих ее развитию, проблема по-прежнему является актуальной и часто встречающейся у детей первого года жизни.
Лечение поражений кожи при пеленочном дерматите
Несмотря на общедоступность практически любой информации на тему детских болезней, мы хотим предостеречь родителей от попыток самолечения! Здоровье вашего малыша, да еще в таком «нежном» возрасте, – чрезвычайно хрупкая вещь. И доверить его можно только квалифицированному, знающему специалисту. Поэтому, как и любое другое детское заболевание, пеленочный дерматит у детей может диагностировать и лечить только врач! Однако мы охотно поделимся с вами несколькими приемами, которые помогут облегчить состояние малыша до прихода педиатра. Итак, в первую очередь необходимо:
- минимизировать контакт поверхности кожи малыша с мокрой пеленкой или подгузником;
- регулярно мыть ребенка теплой водой с детским мылом;
- организовать воздушные ванны.
Если врач обнаружит еще и вторичную инфекцию, которая усугубляет течение детского дерматита, то необходимо провести комплекс мероприятий по лечению этой инфекции и ее последствий.
Патогенез
Патогенез заболевания представляет собой циклический процесс, в начале которого лежат факторы, оказывающие повреждающее воздействие на кожный покров физических (трение/повышенная влажность), химических (продукты расщепления мочевины/ферменты кала и бактерий), и биологических (микробных) факторов. Как правило, патологический процесс запускается повышением влажности кожи, что обусловлено длительным/частым контактом кожи с мокрыми подгузниками/пеленками. Это сопровождается повышением коэффициента трения, способствующего ее механическому повреждению.
На этом фоне возрастает проницаемость кожи и резко повышается чувствительность к химическим, микробным повреждающим факторам, среди которых особую роль играют липаза/протеаза (энзимы кала). Их неблагоприятное воздействие на кожные покровы вызвано разрыхлением всех слоев эпидермиса, соединительнотканного матрикса и, как следствие, увеличением проницаемости дермы. Неблагоприятное влияние каловых энзимов значительно возрастает при их сочетанном действии с мочой, из которой под действием уреазы синтезируемой микробами кала из мочевины образуется аммиак. В свою очередь увеличение концентрации аммиака способствует повышению рН кожи и активизации протеазы/липазы и усилению токсического воздействия на кожу, приводящего к ускорению разрушения эпидермального барьера
Недостаточный/дефект ухода за кожей ребенка и отсутствие циркуляции воздуха под подгузником, создающего герметичную среду, способствует мацерации кожи и быстрому проникновению раздражающих веществ и микроорганизмов в эпидермис и через него. Ниже схематически показаны факторы, способствующие развитию пеленочного дерматита.
Также повышение влажности и рН кожи способствуют усиленному размножению на поверхности кожи микроорганизмов рода Candida albicans, грамположительной/грамотрицательной флорой (протеем/синегнойной палочкой), то есть воспалительный процесс «под подгузником» может усиливается инфекционным компонентом, что сказывается на клинических проявлениях и степени их выраженности.
ПЕЛЕНОЧНЫЙ ДЕРМАТИТ
Вопросы ухода за кожей ребенка первых лет жизни до настоящего времени остаются актуальными. Вследствие анатомо-физиологических особенностей детей (тонкого и чувствительного поверхностного слоя эпидермиса, хорошо развитой капиллярной сети, недостаточности местного иммунитета), защитная функция кожи, предохраняющая от неблагоприятных внешних воздействий, у них значительно снижена. В то же время резорбционная и дыхательная функции кожи повышены.
Влияние различных повреждающих факторов, неправильное использование средств ухода: кремов, присыпок, мыла, а также подгузников — все это может приводить к нарушению нормального состояния кожи [1, 4].
Одним из наиболее распространенных изменений кожи является пеленочный дерматит, частота возникновения которого колеблется от 35 до 50% [3]. У девочек он наблюдается чаще. К пеленочному дерматиту больше предрасположены дети с повышенной чувствительностью к аллергенам, что объясняется развитием у них экссудативных явлений и диспепсии. Дети, находящиеся на естественном вскармливании, реже страдают пеленочным дерматитом, так как их кал имеет низкую ферментативную активность.
Первая попытка установить этиологический фактор пеленочного дерматита была сделана Zahorsky в 1915 г. Изучая истории болезни, он обратил внимание на частое сочетание двух факторов — «аммиачных пеленок» и пеленочного дерматита. Это позволило прийти к заключению, что аммиак может явиться причиной раздражения кожи. В начале 80-х гг. прошлого столетия был проведен ряд исследований, посвященных выявлению этиологии пеленочного дерматита. В настоящее время пеленочный дерматит определен как периодически проявляющийся патологический процесс, возникающий из-за воздействия на кожу ребенка механических (ткань пеленок), физических (влажность и температура), химических (аммиак, пищеварительные ферменты, соли желчных кислот), микробных факторов, оказывающих не только раздражающее, но и токсическое действие на высокочувствительную кожу ребенка.
Исследования показали, что пеленочный дерматит представляет собой комплексный циклический процесс, включающий три стадии [2].
Первая стадия — первоначально поврежденная кожа. Цикл развития пеленочного дерматита начинается с того момента, когда снижается защитная функция рогового слоя эпидермиса здоровой кожи. Это может произойти в силу ряда причин.
- Повышенная влажность. Моча смачивает кожу. Влажная кожа легко повреждается под воздействием трения, что, в свою очередь, способствует проникновению раздражающих веществ.
- Действие ферментов кала. Протеаза и липаза, которые в норме присутствуют в детских фекалиях, оказывают раздражающее действие на кожу, увеличивая ее проницаемость.
- Взаимодействие мочи и кала. Уреаза, вырабатываемая бактериями фекалий, взаимодействует с мочевиной мочи, при этом выделяется аммиак. Аммиак повышает рН среды, в результате чего увеличивается активность основных раздражающих факторов (протеазы и липазы кала) и возрастает проницаемость кожи.
Эти факторы приводят к повреждению кожных покровов.
Вторая стадия — пеленочный дерматит. Перечисленные ниже факторы, действуя по отдельности и в сочетании друг с другом, вызывают пеленочный дерматит.
- Механическое раздражение. Трение участков кожи друг о друга или о подгузник может привести к образованию потертостей.
- Химическое и биологическое раздражение. Протеаза и липаза кала, аммиак и соли желчных кислот могут усиливать раздражение кожи.
- Инфекционные агенты. Микроорганизмы, содержащиеся в фекалиях, особенно Candida albicans, могут инфицировать ослабленную кожу. Воздействием микроорганизмов вызван наиболее продолжительный и тяжелый по течению пеленочный дерматит.
Третья стадия — выздоровление (нормализация состояния кожных покровов). Пройдя цикл своего развития, неосложненный пеленочный дерматит ликвидируется через два-три дня, при этом немаловажное значение имеет уход за больным.
По степени тяжести различают 3 последовательно развивающиеся стадии пеленочного дерматита (критерии F. Germozo, 1984). Легкая степень проявляется покраснением, нерезко выраженной папулезной сыпью и шелушением эпидермиса в области гениталий, ягодиц, нижних отделов живота и поясницы. Средняя степень развивается, если воздействие раздражающих факторов не устранено. На коже возникают папулы, пустулы, эрозии, в кожных складках могут образовываться инфильтраты, возможно инфицирование бактериями и Candida albicans. При продолжительном течении заболевания (тяжелая степень) образуются обширные инфильтраты, папулы, пузырьки, мокнутие, глубокие эрозии, изъязвления. Увеличивается область поражения.
Основной целью ухода за кожей ребенка раннего возраста является предотвращение раздражения и повреждения эпидермиса. Это достигается путем очищения кожи, защиты ее от неблагоприятных воздействий, в частности контакта с выделениями.
Нежная и чувствительная кожа ребенка требует мягкого, но регулярного и тщательного очищения, особенно в области анального отверстия и гениталий. Для этого используют щадящие моющие средства. Кожа имеет более низкий порог раздражимости, поэтому эти средства не следует применять избыточно. Считается, что мыло может раздражать кожу из-за щелочных компонентов, а синтетические моющие средства (пены для ванн, шампуни) — вследствие производимого ими обезжиривающего эффекта. Купать ребенка с применением моющих средств нужно не чаще 2–3 раз в неделю, тогда как подмывать следует регулярно, а после дефекации — обязательно. Сушат кожу с помощью полотенец или пеленок из мягкой хлопчатобумажной ткани промокающими движениями.
Помимо очищения кожу необходимо припудривать или смазывать кремами, маслами. Умеренное припудривание кожи защищает ее от натирания подгузником, в то время как избыточное припудривание, особенно после купания, если кожу не вытерли насухо, приводит к образованию корки и крошек. Некоторые дети плохо переносят втирание в кожу смягчающих средств, поскольку эта манипуляция может сопровождаться задержкой потоотделения и мацерацией. Избыточное применение масел затрудняет дыхательную функцию кожи. Таким образом, косметические средства ухода за кожей надо подбирать индивидуально для каждого ребенка, используя продукцию отечественных и зарубежных , увлажняющее масло, детское косметическое молочко, туалетное мыло, детская присыпка и др.).
Для предотвращения контакта кожи с выделениями (мочой и калом) целесообразно использовать современные одноразовые подгузники, внутренний целлюлозный слой которых содержит гелеобразующий материал, обладающий высокой влагопоглощающей способностью.
При появлении первых клинических симптомов пеленочного дерматита рекомендуется отказаться от применения матерчатых подгузников, клеенок и перейти на одноразовые подгузники, которые следует обязательно менять через каждые 3-4 ч, даже ночью. Преимущество этих подгузников состоит в том, что моча впитывается и удерживается во внутреннем слое, и кожа ребенка не соприкасается с влагой. Кроме того, кал не смешивается с мочой; каловые массы удерживаются подгузником. При этом устраняется один из основных патогенетических механизмов развития пеленочного дерматита. Помимо этого, ребенка надо одевать не слишком тепло, не следует также использовать плотно прилегающую одежду.
При пеленочном дерматите для обработки пораженных участков кожи рекомендуется применение кремов и мазей. Мазь «Деситин», содержащая окись цинка, оказывает стягивающее действие, в результате чего уменьшается поступление слизи и других секретов на пораженные участки кожи. Кроме того, создается защитный барьер для действия раздражающих факторов.
Компоненты крема «Драполен» — бензалкония хлорид и цитримид — оказывают местное антисептическое и дезинфицирующее действие. Входящие в состав крема белый мягкий парафин, безводный ланолин и цетиловый спирт обладают смягчающим, защитным и гидратирующим эффектом.
Мази «д-Пантенол» и «Бепантен», содержащие дексапантенол, стимулируют эпителизацию кожи, а кроме того, обладают противовоспалительным действием.
Используемый препарат следует ежедневно наносить тонким слоем на пораженные участки кожи ребенка во время пеленания до исчезновения симптомов пеленочного дерматита.
Исследования, проведенные в клинике детских болезней ММА им. И. М. Сеченова, показали, что крем «Драполен» целесообразно использовать для лечения легких форм пеленочного дерматита, а также с целью профилактики его развития. Мазь «д-Пантенол» эффективна при лечении пеленочного дерматита легкой и средней степени тяжести.
Лечение инфекции, вызванной Candida albicans, проводят путем устранения кандидоза полости рта и кишечника (используется дифлюкан 1 раз в сутки из расчета 2–5 мг/кг в течение 5–7 дней). Местно применяются кремы или присыпки с противогрибковыми препаратами (миконазол, клотримазол, кетоконазол, батрафен). При наличии зуда используются антигистаминные средства.
Литература
- Яцык Г. В., Степанов А. А. Применение мази д-Пантенол у детей первого года жизни // Вопросы современной педиатрии. — 2002. — Т. 1. — №2. — С. 90-92.
- Berg R. W. Etiologic factors in diaper dermatitis: A model for development of improved diapers. Pediatrician. 1986. — Vol. 14. — №1. — P. 27 — 33.
- Jordan W. E., Lawson K., Berg R., Fromxman J. Diaper dermatitis: frequency and severity among a general infant population, Pediatr. Dermatolog. 1986. — Vol. 3. — P. 198 — 207.
- Liou L. W., Janniger C. K. Skin care of the normal newborn. Cutis. 1997. — Vol. 59. — № 4. — P. 171 — 174.
Н. А. Геппе, доктор медицинских наук, профессор Н. А. Белоусова, кандидат медицинских наук ММА им. И. М. Сеченова, Москва
Классификация
Единая классификация отсутствует. В практике выделяют первичный и вторичный памперсный дерматит. В свою очередь первичный дерматит разделяют на:
- Неосложненный, развивающийся вследствие индивидуальных особенностей конституционального развития кожи ребенка, дефекта ухода, а также под влиянием различных обменных процессов (например, аммиачное раздражение).
- Осложненный. Развивается при присоединении бактериальной (стрептококковой, стафилококковой) флоры, инфицирования Candida аlbicans (кандидозный дерматит) или вирусной инфекции (герпетической).
В зависимости от преобладания провоцирующих факторов клинически выделяют несколько типов типа пеленочного дерматита:
- Пелёночный дерматит, образующийся в результате механического воздействия (трения) и повреждения кожи ребёнка материалом подгузника. При этом, характерно поражение выступающих поверхностей кожи, прилегающих к пелёнке/памперсу. Складки кожи чистые.
- Контактный ирритантный пелёночный дерматит. Локализуется преимущественно в анальной зоне с вовлечением в воспалительный процесс кожи паховых/межъягодичных складок, живота и бёдер.
- Развивается при дефекте ухода — длительном контакте кожи ребенка кожи с мочой/калом (в результате нарушения стула).
- Интертригинозной дерматит (осложнённый пелёночный дерматит), развивающийся преимущественно в результате инфицирования Candida аlbicans (кандидозный пеленочный дерматит).
Симптоматика
Симптомы пеленочного дерматита могут отличаться в зависимости от стадии заболевания:
- воспаление и покраснение кожи без других видимых нарушений кожных покровов говорит о начале развития дерматита;
- если образовались микротрещины, эрозии или гнойнички, это говорит о запущенности раздражения и отсутствии лечения.
При наличии вышеуказанных симптомов родители замечают, что ребенок стал беспокойным, плохо спит и часто плачет. Прикосновения к области ягодиц и любые движения доставляют ему дискомфорт.
Причины
Пеленочный дерматит относится к полиэтиологическим заболеваниям. В развитии заболевания существенную роль играют комплекс непосредственно раздражающих, провоцирующих факторов, действующих на специфических фоновых состояниях организма. Среди основных этиологических факторов принято выделять:
- механические факторы (повышенная влажность/трение);
- химические факторы (ферменты бактерий/кала, продукты расщепления мочевины);
- инфекционные факторы бактериальной (стрептококковой, стафилококковой), грибковой и вирусной природы.
К факторам, провоцирующим заболевание относятся:
- Дефекты гигиенического ухода за кожей ребенка (неправильная обработка, отказ от купания, редкая смена подгузников и др.).
- Сопутствующие заболевания (повышенная чувствительностью к аллергенам, атопический/себорейный дерматит; иммунодефициты, диарейный синдром и др.).
К предрасполагающим (фоновым) факторам относят характерные для детей раннего возраста конституциональные/анатомо-физиологические особенности органов и систем, в том числе и кожи (тонкий слой эпидермиса, недостаточная связь эпидермиса и дермы, повышенная влажность и высокая васкуляризация кожи, недоразвитость потовых желез), что и определяет легкую ранимость кожных покровов и способствуют развитию в ней воспалительного процесса.
Причинами осложненного течения пеленочного дерматита (кандидоза) является создание «парникового эффекта», поскольку подгузники слабо пропускают воздух, что способствует повышению уровня CO2 (углекислого газа) и созданию благоприятных условий для размножения грибков (кандида/ дерматофиты). При появлении неблагоприятных факторов (иммунодефицитные состояния, приём антибиотиков) грибки начинают активно размножаться и синтезировать протеазы и гемолизины, вызывая проявления кандидоза. В большинстве случаев грибки являются эндогенной инфекцией и реже — заражение происходит контактно-бытовым путем от больного/здорового носителя.
К группе риска относятся дети:
- Со склонностью к пищевой аллергии и другим и аллергическими заболеваниями.
- С эндокринной патологией.
- Мамы, которых предрасположены к аллергическим реакциям.
- С превышением масса тела нормы.
- С нарушением метаболизма.
Пеленочный дерматит: профилактика, лечение, экстрадермальные аспекты
Пеленочный дерматит (ПД) описан свыше 120 лет назад. Он представляет собой раздражение кожных покровов ягодичной области и/или внутренней поверхности бедер у детей грудного — раннего возраста, вызванное физическими, химическими и микробными факторами окружения. ПД — частая патология у детей первых месяцев и лет жизни, что объясняется особенностями кожи младенцев (см. ниже), а также дефектами в уходе за ними [1].
Если причастность нервной системы к причинам возникновения и клиническим проявлениям нейродермита не вызывает сомнений, то ПД, в свою очередь, оказывает негативное влияние на состояние нервной и психической сферы ребенка, что хорошо известно педиатрам и детским неврологам [2]. Так, раздражение и зуд кожи приводят к функциональным нарушениям со стороны нервной системы, а также сосудистой регуляции у детей с ПД.
Особенности кожных покровов детей грудного и раннего возраста. Позволим себе кратко обобщить их: 1) относительная незрелость кожных покровов (тонкость и ранимость эпидермиса, слабо развитый соединительный компонент дермы, нежность и хрупкость базальной мембраны и т. д.); 2) малое содержание влаги (воды); 3) склонность к легкой травматизации кожных покровов; 4) несовершенство терморегуляторной и иммунной функции кожи [2]. Совокупность перечисленных особенностей предрасполагает детей к развитию ПД.
Что известно о пеленочном дерматите? ПД возникает под воздействием экзогенных и эндогенных ирритантов, среди которых выделяют физические (повышенная температура, трение и влажность пеленок и подгузников), химические (раздражение кожи мочой, потом, пищеварительными ферментами и солями желчных кислот, повышение рН кожи при контакте с каловыми массами и т. д.) и микробные (инфицирование патогенной и условно-патогенной микрофлорой, грибами и т. д.) [1].
Распространенность ПД в грудном возрасте достигает 50%. Есть сведения, что он чаще встречается у девочек и преобладает среди младенцев второго полугодия жизни (6–12 месяцев).
Выраженность ПД варьирует от легкого локального раздражения до обширного и глубокого инфицирования кожных покровов. Хотя ПД не принято относить к числу зудящих дерматозов, зуд при нем может быть достаточно выраженным и приводить к беспокойству, повышенной раздражительности ребенка, а также к негативным эмоциям и нарушениям сна.
Некоторые зарубежные исследователи в области детской дерматологии предлагают в течении ПД выделять 3 стадии: 1) нарушение защитной функции рогового слоя эпидермиса; 2) утрата кожей барьерной функции (по защите от инфекционных патогенов); 3) нормализация состояния кожных покровов [3].
Основным осложнением ПД является инфицирование кожных покровов. Кожные изменения при ПД не имеют специфических (морфологических) особенностей.
Подгузники и барьерный крем. В уходе за участками кожных покровов, подверженных ПД, совершенно незаменимы 2 средства: подгузники и так называемый «барьерный» (защитный) крем. Последний рекомендуется наносить на кожу «зоны трусиков» не реже, чем менять подгузники (одноразовые или обычные) [2].
Уже в периоде новорожденности следует осуществлять смену подгузников от 8 раз в день и более, каждый раз оставляя на соприкасающихся с влагой и внешними раздражителями кожных покровах тонкий слой барьерного крема (обычный детский крем для ухода, как и детские лосьон и масло, для этого не подходит).
Подгузники: одноразовые и традиционные. Для ухода за детьми первых лет жизни пригодны любые подгузники, но современные трехслойные одноразовые подгузники имеют ряд преимуществ (растягивающиеся боковинки и т. д.). Если ранее при использовании одноразовых подгузников нередко рекомендовалось обеспечивать несколько отверстий в наружном пластиковом слое изделий (для дополнительного поступления воздуха), то в настоящее время такой необходимости нет («дышащие» подгузники).
Различия в строении половых органов девочек и мальчиков обусловливают ряд особенностей применения подгузников в уходе за детьми первых лет жизни. В частности, при мочеиспускании у девочек основная часть этой физиологической жидкости попадает в центральную часть (а в положении лежа — также в заднюю), а у мальчиков — в переднюю часть изделия. Поэтому при использовании традиционных матерчатых подгузников для младенцев мужского пола принято формировать дополнительную складку в передней части подгузника, что требует определенного навыка со стороны лиц, обеспечивающих уход.
Использование одноразовых подгузников позволяет осуществлять дифференцированный подход по признаку пола (создание более толстого впитывающего слоя в различных местах для девочек и мальчиков). В России представлены одноразовые трусы-подгузники, разработанные с учетом анатомо-физиологических особенностей мочеполовых органов и возраста детей (> 8 мес) различного пола; в них предусмотрен дополнительный впитывающий слой, расположенный спереди (для мальчиков) или в середине изделия (для девочек). Подчеркнем, что во втором случае риск ПД у детей особенно возрастает.
Новейшей разработкой для защиты кожи детей являются самые сухие и мягкие одноразовые подгузники Pampers® Premium Care, при создании которых применена усовершенствованная технология удаления влаги и каловых масс. Верхний уникальный гидрофобный слой изделия снабжен крупными порами, располагающимися по принципу пчелиных сот; второй слой (волокна специально обработанной целлюлозы и супервпитывающий слой) эффективно удаляет и связывает физиологические жидкости; подгузники содержат слой лосьона на основе Aloe barbadensis и обладают уникальной скоростью абсорбции влаги. Учтены и особенности тактильной чувствительности младенцев, у которых Baddeley S. (2008) называет кожу «самым большим и развитым сенсорным органом» [4]. Мягкость подгузников Pampers® Premium Care и уровень тактильной стимуляции участков кожных покровов, контактирующих с внутренней и наружной поверхностью изделий, способствует улучшению микроциркуляции и эмоционального развития детей.
Преимущества одноразовых подгузников перед традиционными очевидны, что неоднократно было доказано результатами соответствующих исследований, проведенных за рубежом и в России.
Профилактика ПД. Основой профилактики ПД является регулярный и адекватный уход за кожей ребенка. Существует ряд несложных мероприятий, которые следует рекомендовать во избежание развития у младенца ПД. Они резюмированы ниже:
- отказ от использования детской присыпки;
- применение в полном объеме современного ассортимента средств детской косметики (лосьон, крем, масло);
- частые подмывания ребенка теплой водой с детским мылом (сразу после каждой дефекации и микции);
- исключение интенсивного трения пеленок, подгузников и предметов одежды в местах естественных складок;
- точный подбор подгузников по размеру;
- учет пола ребенка при выборе одноразовых подгузников;
- своевременная смена подгузников. В частности, смену следует осуществлять рано утром (сразу после пробуждения ребенка), непосредственно перед отходом младенца ко сну, после каждого кормления, при признаках беспокойства ребенка;
- применение «барьерного» крема при каждой смене подгузника;
- регулярный прием препаратов витамина D. При рахите у детей могут отмечаться повышенная потливость и нарушения структуры кожи.
Лечение ПД
Заключается в устранении имеющихся нарушений со стороны кожных покровов и других органов и систем (ЦНС и т. д.).
В частности, используются различные кремы и мази (содержащие 5% декспантенол, оксид цинка и другие субстанции). Применяются воздушные ванны (для аэрации пораженной ПД поверхности) и лечебные ванны с отварами различных трав (ромашка, чистотел и др.). Из методов физиотерапии используется светолечение (фототерапия традиционная и селективная — последняя только при отсутствии признаков инфицирования ПД) [1–3]. Наличие инфицирования кожных покровов при ПД требует назначения подобранных антибактериальных и противогрибковых средств для местного применения.
ПД не является аллергическим заболеванием, поэтому прием антигистаминных препаратов и использование содержащих кортикостероиды мазей и кремов при этом патологическом состоянии не показаны. По завершении терапии ПД следует продолжить профилактическое применение барьерных кремов.
Соблюдение гигиены и правил ухода за кожей не только предотвращает развитие у детей раннего возраста ПД и вторичных (ассоциированных) инфекций кожных покровов, но и способствует интеграции детей в социум, с последующим формированием у них адекватных санитарно-гигиенических навыков (оптимизация раннего социального развития).
Важно также помнить о том, что кожные покровы, пораженные ПД, не в состоянии в полной мере выполнять терморегуляторную и иммунную функции, что может оказывать прямое негативное влияние на состояние нервной и других систем организма [2, 5]. Экстрадермальные и психоневрологические аспекты различных дерматозов находятся в сфере интересов психодерматологии [5–8]. ЃЎ
Литература
- Заплатников А. Л. Профилактика и лечение пеленочного дерматита у детей // Акт. вопр. разв. дет. 2008. ‡‚ 4. С. 24.
- Студеникин В. М.,Студеникина Н. И. Уход за кожей детей первых лет жизни: нейропедиатрические аспекты//Леч. врач. 2008. ‡‚ 3. С. 66–70.
- Balch P. A. Dermatitis. In: Prescription for nutritional healing. 4 th ed. New York. Avery. 2006. P. 357–359.
- Baddeley S. Touch — Your baby’s window to the world. London. 2008. 20 p.
- Urpe M. et al. Stress and psychoneuroimmunologic factors in dermatology // Dermatol. Clin. 2005. V. 23. P. 609–617.
- Chuh A. et al. The skin and the mind // Aust. Fam. Physician. 2006. V. 35. P. 723–725.
- Whitlock F. A. Psychophysiological aspects of skin disease. London. Saunders. 1980.
- Иванов О. Л. и соавт. Психодерматология: история, проблемы, перспективы // Росс. ж. кожн. венер. бол. 1999. ‡‚ 1. С. 28–38.
В. М. Студеникин, доктор медицинских наук, профессор Н. И. Студеникина, кандидат медицинских наук НЦЗД РАМН, Москва
Симптомы
Проявления пеленочного дерматита характеризуется разной степенью выраженности симптоматики. На начальном этапе клинические симптомы представлены преимущественно островоспалительной отечной сливной эритемой, с четко определяемым краем с локализацией в зоне контакта кожи и подгузника — в паховых/межъягодичных складках, нижней части живота, гениталиях, области ягодиц (раздражение от памперсов). Затем воспалительный процесс распространяется на кожу бедер и вышележащих отделов живота/спины, принимая более выраженный экссудативный характер. На поражённой коже появляются преимущественно везикулезные элементы сыпи, реже — пустулезная сыпь. При хронизации процесса появляются легкая инфильтрация кожи, шелушение различной выраженности и эритема с цианотичным оттенком.
В зависимости от выраженности проявлений заболевания выделяют легкую, среднетяжелую и тяжелую степень течения. При легкой степени легкой степени воспалительный процесс с преимущественной локализацией вокруг естественных отверстий в области промежности, области верхней трети бедер и ягодиц. Характерны легкая гиперемия в зоне контакта кожи с памперсом и наличие единичных мелких элементов макуло-папулезной сыпи.
Для средней степени ПД характерна выраженная инфильтрация в местах максимального повреждения кожного покрова, гиперемия, распространенная папулезная сыпь.
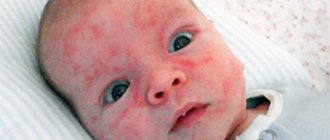
Переход в тяжелую форму с распространением воспаления на более обширную площадь кожи и развитием деструктивных изменений в выраженной мацерации кожи виде и эрозий характерен для детей, имеющих неблагоприятный преморбидный фон. Характеризуется присоединением бактериальной и грибковой инфекции. Ниже приведено фото пеленочного дерматита, осложненного грибковой инфекцией.
Сыпь локализуется в паховых/ягодичных кожных складках и проявляется хорошо разграниченными ярко-красными, пятнами, шелушащихся по краям. При хроническом течении может манифестировать гранулематозными папулами/узелками. Ниже в таблице приведена сгруппированная симптоматика пеленочного дерматита в зависимости от степени поражения кожного покрова.
При тяжелом течении пеленочного дерматита часто страдает общее состояние ребенка из-за зуда/жжения в пораженной области (плохо спит, часто плачет, беспокоен, возможно снижение аппетита).
Анализы и диагностика
Диагноз ставится на основании сбора анамнеза/жалоб и данных физикального обследования ребенка. Чрезвычайно важно выяснить, с чем связано появление сыпи, есть ли боль, беспокойство/зуд кожи, особенно во время мочеиспускания/дефекации, наличие диареи, как часто меняются подгузники, как осуществляется уход за кожей ребенка (используются ли и какие моющие средства, кремы, присыпки), на каком питании находится ребенок (грудное или искусственное вскармливание, принимал ли ребёнок антибиотики, нет ли сопутствующих заболеваний (гастроэнтерит, атопический дерматит, синдром). Затем ребенок осматривается на наличие раздражений/повреждений кожных покровов в области подгузника, определяется характер сыпи, область поражения.
При подозрении на кандидозный пеленочный дерматит производится соскоб с кожи аногенитальной зоны с лабораторными исследованием на грибок. Дифференциальный диагноз проводят с кандидозом, контагиозным импетиго, псориазом, себорейным дерматитом.
Диагностика
Врачи обычно диагностируют пеленочные высыпания, взяв анамнез и проведя физикальное обследование. Если у них нет подозрений на аллергию или другое заболевание, они вряд ли будут проводить лабораторные исследования.
Практикующий врач сможет отличить опрелости от других кожных заболеваний, таких как экзема и себорейный дерматит, и посоветовать наилучший курс действий. В случае легкой пеленочной сыпи домашний диагноз обычно ставится родителями, основываясь на симптомах, представленных младенцем.
Ветрянка у детей имеет отличительные симптомы, которые нельзя спутать с пеленочным дерматитом.
Профилактика
Профилактика заболевания сводится к ряду правил по уходу за новорожденным, которые родителям необходимо соблюдать:
- Адекватный тепловой режим, не допуская пересыхания/увлажнения кожи ребенка от перегрева.
- Тщательный подбор подгузников (дышащие одноразовые, соответствие размерам и полу ребенка).
- Не носить подгузники постоянно (малыш в подгузниках не должен находиться больше 3 часов).
- Принимать воздушные ванны между сменой подгузников (от 5-10 минут и до 30 минут в возрасте около года).
- Регулярное купание/подмывание ребенка, проглаживание пеленок/одежды.
- При выборе влажных салфеток избегать изделий, содержащих ароматизаторы, способных вызвать контактный аллергический дерматит.
- Подмывание/протирание кожи специальными при каждой смене памперсов влажными салфетками с тщательным ее высушиванием.
- Нанесение на кожу е защитных кремов при каждой смене подгузников.
- Стирать детские пеленки только специальными средствами, адаптированными для детей.
- Тщательное мытье рук/обработка антисептиком перед любым контактом с кожей новорожденного.
- При склонности детей к пищевой аллергии ребенок должен находиться на диете. При кормлении грудью исключение из рациона питания матери продуктов- аллергенов.
В настоящее время для профилактики ПД разработан так называемый «А-Е стандарт», в котором указаны основные принципы ухода за кожными покровами ребенка (табл. ниже).
Пеленочный дерматит — симптомы и лечение
Прогноз благоприятный. В подавляющем большинстве случаев заболевание не опасно и, как правило, не требует специфических медикаментозных средств. Обычно проходит само после прекращения использования подгузников и выполнения надлежащего ухода за кожей [18].
Для профилактики пелёночного дерматитаиспользуется комплекс мероприятий ABCDE (аббревиатура от английских слов):
- А — air (воздух);
- B — barrier (барьер);
- C — cleansing (очищение);
- D — diapering (смена подгузников)
- E — education (обучение).
Аir — воздух. Подразумевается частое проведение воздушных ванн, когда на ребёнке нет подгузника. Рекомендовано проводить воздушные ванны хотя бы по 5-10 минут при смене подгузника [19].
Barrier — барьер. Использование защитных кремов. Их нанесение необходимо при каждой смене подгузников. Чаще всего в их составе есть цинк, декспантенол, вазелин, ланолин. Эти кремы создают защитную плёнку, отделяющую кожу от раздражающего действия мочи и фекалий.
Cleansing — очищение. Если кожа в зоне подгузника воспалена, ежедневная ванна поможет удалить раздражители и снизить риск инфицирования грибками и бактериями. Очищение проводят водой, оно должно быть бережным, можно использовать ватные шарики или хлопковую ткань. Детские салфетки разрешается использовать только на неповреждённой коже. В их составе не должно быть парабенов, алкоголя, отдушек, раздражителей или аллергенов, pH должен быть нейтральным. После купания нужно мягко промокнуть кожу полотенцем, избегая трения [20].
Diapering — смена подгузников. Подгузники нужно менять каждые 2 часа (каждый час у новорождённых) или после каждого стула или мочеиспускания. Лучше выбрать подгузник с высокой впитывающей способностью. Чем лучше подгузник впитывает, тем лучше он сохраняет кожу сухой. Хотя в настоящее время нет данных, показывающих, какой тип подгузника лучше всего предотвращает появление опрелостей, тканевые подгузники обычно впитывают хуже, чем большинство одноразовых «памперсов». Если при использовании тканевых подгузников у ребёнка возник пелёночный дерматит, то на время болезни лучше перейти на одноразовые подгузники. Необходимо убедиться, что подгузник не слишком тугой, особенно одетый на ночь. Свободный подгузник будет меньше тереться о кожу. Пусть кожа ребёнка полностью высохнет, прежде чем надевать новый подгузник. Также важно не допускать прилипания липких вкладышей к коже ребёнка. До и после смены подгузников нужно мыть руки, чтобы предотвратить распространение микробов, которые вызвали инфекцию на коже младенца [21].
Education — обучение. Важное значение имеет обучение родителей правильному уходу за ребёнком. Необходимо предоставить им чёткие инструкции относительно ежедневного ухода за кожей и дать информацию о том, какие продукты по уходу являются полезными, а какие могут принести вред [22].
Последствия и осложнения
После появления первых признаков пленочного дерматита при отсутствии своевременного лечения, адекватного ухода за кожей ребенка и не устранения провоцирующих факторов отмечается быстрое прогрессирование заболевания и ухудшение состояния кожи. Почти у 15% детей тяжелая форма развивается в течение 1–2 дней, при этом у них имеется склонность к рецидивам в случаях развития диареи/при наличии малейших погрешностях в уходе. Тяжелые и осложненные его формы чаще встречаются у детей с признаками лимфатизма и транзиторной недостаточностью клеточного иммунитета.
К достаточно серьезным осложнениям пеленочного дерматита можно отнести развитие гнойно–воспалительного процесса в виде импетиго, абсцессов, инфильтратов, зачастую сопровождающихся симптомами интоксикации, повышением температуры, нарушением аппетита, характера стула, сна, гипотрофией. При этом, наиболее частым возбудителем является грибковая флора и золотистый стафилококк. При доминирующем кандидозном воспалении отмечается выраженная быстро прогрессирующая клиника, образуя обширные зоны поражения в форме папул и везикул в области гениталий, паховых складок, бедер, ягодиц, живота.
Список источников
- Коваль Г.С. Профилактика и лечение пеленочного дерматита // Вопросы современной педиатрии, 2004, т. 3, №5, с. 60-64.
- Геппе Н.А., Белоусова Н.А. Пеленочный дерматит. Лечащий врач. 2004. №1. С. 24-28.
- Суворова К. Н., Касихина Е. И., Гришко Т. Н., Бассе Ф. Б. Современные особенности течения дерматозов у детей первого года жизни. I Московский форум «Дерматовенерология и косметология: синтез науки и практики». Тезисы докладов. Москва, 2011. 31 с.
- Студеникин В. М. Уход за детской кожей: нежнее, еще нежнее // Фармацевтический вестник. 2007. № 40. С. 16–17.
- Нечаева О. С. Пеленочный дерматит: современные этиопатогенетические аспекты и подходы к профилактике // Клиническая дерматология и венерология. 2009; 3: 77–79.