Что такое программа экстракорпорального оплодотворения?
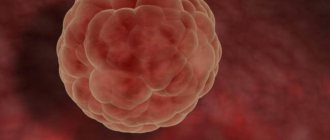
Благодаря революционному развитию вспомогательных репродуктивных технологий появился способ лечения бесплодия, подаривший большие надежды бесплодным супружеским парам. Это – метод экстракорпорального оплодотворения, перенос эмбрионов, который на сегодняшний день является самым эффективным методом лечения бесплодия, помогающим даже при самых, казалось бы, безнадежных ситуациях. ЭКО, имплантация эмбриона применяется при абсолютном женском бесплодии (при отсутствии или полной непроходимости обеих маточных труб), при мужском бесплодии, при бесплодии неясной причины, а также при неэффективном консервативном или оперативном лечении других форм бесплодия. Поэтому врачи считают, что продолжать лечение бесплодия другими методами более 1,5–2 лет, если очевидна их неэффективность, нельзя. Чем раньше пара обратится в клинику экстракорпорального оплодотворения, тем выше у нее шансы на успех. При экстракорпоральном оплодотворении после стимуляции яичников у женщины созревает несколько фолликулов с яйцеклетками. Непосредственно экстракорпоральное оплодотворение проводится таким образом: врач пунктирует яичник, извлекая яйцеклетки, которые затем оплодотворяются спермой мужа или донора вне организма матери. При сниженном качестве спермы супруга производится введение единичного сперматозоида с помощью микроиглы (метод ИКСИ). Через несколько дней производится перенос эмбрионов: получившиеся благодаря ЭКО оплодотворению эмбрионы переносятся в полость матки женщины. Далее происходит прикрепление эмбриона и эмбрион в матке продолжает свое развитие. После подсадки эмбрионов одна попытка ЭКО оплодотворения, имплантация эмбриона дает вероятность зачатия от 20 % до 30 %, что даже несколько выше средней частоты наступления беременности естественным путем. Вероятность зачатия и успешное развитие эмбриона при проведении процедуры после подсадки эмбрионов зависит от возраста супругов, состояния их здоровья, качества применяемых препаратов, качества полученных эмбрионов, а также некоторых других факторов. Правильный день имплантации эмбриона назначает врач-специалист. После подсадки эмбрионов, дни после переноса эмбрионов должны проходить под контролем специалиста. Неудача одной попытки ЭКО оплодотворения еще не означает, что данный метод – перенос эмбрионов — оказался неэффективным. Каждая последующая попытка ЭКО, имплантация эмбриона существенно увеличивает суммарные шансы наступления успешной беременности после подсадки эмбрионов. За год лечения экстракорпоральное оплодотворение после подсадки эмбрионов дает практически девяностопроцентный шанс забеременеть. За три десятилетия, прошедшие с момента рождения англичанки Луизы Браун, первого ребенка, появившегося из яйцеклетки, оплодотворенной «в пробирке» (1978 г.), более трех миллионов детей появились на свет с помощью данного метода. Современные вспомогательные репродуктивные технологии, перенос эмбрионов уже помогли миллионам бесплодных пар по всему миру. Мы надеемся, что Вам они тоже помогут. Если у Вас нет денежных средств на перенос эмбрионов, то можно попробовать провести экстракорпоральное оплодотворение бесплатно, осуществить перенос эмбрионов, воспользовавшись специальной государственной программой. Однако следует помнить, что экстракорпоральное оплодотворение бесплатно дается намного сложнее, чем платная процедура — так как при неудачной попытке Вы будете долго ждать следующего шанса получить бесплатное экстракорпоральное оплодотворение. Желаем удачи!
Схема программы. Имплантация эмбриона. До и после подсадки эмбрионов
Программа ЭКО состоит из нескольких этапов. Каждый из этапов по-своему важен, соответственно, относиться к нему нужно очень ответственно, точно выполняя все рекомендации врача.
I этап Определение программы экстракорпорального оплодотворения, включая тактику лечения после проведения предварительного обследования.
II этап Подготовка супругов к столь важной процедуре, как ЭКО оплодотворение: коррекция гормональных отклонений, включая нарушения сперматогенеза, лечение инфекций
III этап Стимуляция суперовуляции, ультразвуковой мониторинг (10–30 дней).
IV этап Введение человеческого хорионического гонадотропина (чХГ ) для окончательного созревания яйцеклеток перед проведением экстракорпорального оплодотворения (1 день).
V этап Пункция фолликулов, забор яйцеклеток, сдача спермы. Оплодотворение яйцеклетки спермой супруга или донора (1день). VI этап Культивирование эмбрионов, наблюдение за дроблением эмбрионов (2–5 дней).
VII этап В выбранный день переноса эмбрионов — перенос эмбрионов в полость матки, после подсадки эмбрионов — замораживание оставшихся эмбрионов по необходимости (1 день).
VIII этап Дни после переноса эмбрионов — гормональная поддержка беременности ранних сроков после подсадки эмбрионов. Важно, чтобы прикрепление эмбриона прошло успешно. (до 10-14 недель).
IX этап Тест на беременность, связанный с выявлением гормона ХГЧ крови (через 2 недели после подсадки эмбрионов, ЭКО оплодотворения).
X этап УЗИ – диагностика беременности (через 3 недели после подсадки эмбрионов, процедуры экстракорпорального оплодотворения).
XI этап Ведение беременности.
XII этап Роды (родильный дом).
Как повысить шансы на беременность при длинном протоколе?
Существует ряд рекомендаций, которые помогают повысить успешность длинного протокола ЭКО. Помимо применения прописанных врачом препаратов, женщине следует придерживаться следующих правил:
- Отказаться от употребления кофе и кофеин-содержащих продуктов. Доказано, что употребление в день 5 и боле чаше кофе повышает вероятность самопроизвольного выкидыша.
- Правильно и сбалансированно питаться. В рационе должны преобладать овощи и зелень, мясо нежирных сортов, морская рыба (термически обработанная), творог, яйца.
- Соблюдать половой покой. Интимная близость запрещена в течение 2 недель после подсадки эмбриона, чтобы механическим и химическим путем не нарушить процесс имплантации.
- Не посещать бани и сауны, не принимать горячую ванну. Высокие температуры могут повредить оплодотворенную яйцеклетку.
- Больше времени следует проводить на свежем воздухе. Постельный режим, как оказалось, не улучшает исходы зачатия, а наоборот, может даже принести вред, например, в связи с возрастанием риска тромбозов.
- Стараться избегать тяжелых физических нагрузок и психо-эмоциональных потрясений, т.к. они могут вывести из строя тонко регулируемую эндокринную систему.
Естественно, до вступления в программу ЭКО и на всех этапах ее реализации, а также вынашивания ребенка следует отказаться от курения и употребления спиртных напитков. Эти факторы доказано повышают частоту выкидышей и формирования плацентарной недостаточности.
Чтобы реализовать свою мечту о счастливом материнстве, записывайтесь на прием к репродуктологам клиники «СМ-Клиника». В нашем центре внедрены самые передовые технологии диагностики причин бесплодия и самые прогрессивные методы лечения, которые помогают справиться даже с самыми тяжелыми нарушениями фертильности. Врачи принимают в удобное время по предварительной записи.
Подготовка к процедуре
Образ жизни для обоих супругов
Для того, чтобы организм был готов к такой процедуре, как перенос эмбрионов и предстоящей беременности, необходимо соблюдать здоровый образ жизни. Питание должно быть разнообразным, богатым витаминами, белками, содержащим умеренное количество жиров, а также углеводов. Никаких строгих диет. Когда нужно сдавать кровь на биохимические или гормональные исследования, позавтракать можно только после забора крови. Показан прием витаминно-минеральных комплексов, предназначенных для беременных. Альтернативой может служить прием фолиевой кислоты, йодида калия, витамина Е небольшими дозами за месяц до начала программы. Избегайте приема лекарственных препаратов, противопоказанных при беременности. Следует исключить курение, даже пассивное. Кофе нельзя пить более двух чашек за день, потребление алкоголя необходимо свести до минимума. Избегайте горячих ванн, бань, саун. Старайтесь вести активный, подвижный образ жизни. Постарайтесь сделать так, чтобы лечение как можно меньше отражалось на вашем настроении. Избегайте выраженных стрессов, а также физического или психологического перенапряжения. После подсадки эмбрионов еще более возрастает значение здорового образа жизни
Половые контакты
Общий характер половой активности на протяжении проведения процедуры экстракорпорального оплодотворения не должен меняться. Вы можете иметь половые контакты с той же частотой, что всегда. Но за 3–4 дня нужно воздержаться от половых актов, чтобы ваш муж накопить достаточное количество спермы. Также супругу следует воздержаться от мастурбации. Воздержание должно продолжаться около семи дней до момента, когда наступит день переноса эмбрионов. Следует избегать половых контактов после подсадки эмбрионов до тестов на беременность, показывающих, что имплантация эмбриона прошла успешно и развитие эмбриона идет должным образом. Обоим супругам нужно стараться избегать случайных половых связей. Обнаруженные половые инфекции необходимо лечить, поэтому последующие половые контакты должны проходить с презервативом. Когда проводится экстракорпоральное оплодотворение, после подсадки эмбрионов из-за увеличения яичников возможна болезненность во время полового контакта.
Минимальное предварительное обследование
Когда вам показана процедура ЭКО, подсадка эмбрионов, ряд исследований можно сделать по месту жительства. Узнайте необходимый минимум обследований. Обычно это спермограмма супруга, гормональный анализ, снимок матки, маточных труб, анализ крови, анализ мазка влагалища на наличие инфекционных заболеваний. Приходя на первичный прием к врачу, не забудьте взять с собой все имеющиеся результаты ранее проведенных обследований, выписки из медицинских карт и т.д. Все это понадобится для того, чтобы имплантация эмбриона прошла успешно. Инфекции Перед проведением процедуры может потребоваться обследование на некоторые инфекции, представляющие после подсадки эмбрионов опасность для зародыша, оказывающие негативное влияние на его развитие, а также на вынашивание беременности. К ним относятся, например, герпес, цитомегаловирус, краснуха, токсоплазмоз. Эти инфекции широко распространены, но часто протекают скрыто. Объем диагностики определяет лечащий врач.
Гормональное обследование Часто бесплодию сопутствуют гормональные отклонения. Их своевременное выявление, а также коррекция позволяют повысить не только вероятность наступления беременности после подсадки эмбрионов, но и шансы на ее благоприятное течение. Большинство гормонов исследуются с 1-го по 5-й день менструального цикла. Поэтому первый визит должен приходиться на этот период. Кровь сдается из вены, как правило, утром, натощак.
Посещение андролога, исследование спермы
Лечение бесплодия методом ЭКО подразумевает обязательное обследование у андролога, включая исследование спермы. Перед анализом спермы супругу необходимо соблюдать некоторые правила: воздерживаться от половой жизни от 3 до 7 дней (оптимально 5), нельзя пить спиртное, нельзя париться, никаких горячих ванн, нельзя мочиться два часа до посещения врача, употребляйте только нежирную, неострую пищу.
Планирование визитов к врачу Лечение методом ЭКО, подсадка эмбрионов проходит амбулаторно, но требует от пациентов дисциплины, пунктуальности. Перед началом программы спланируйте свои дела таким образом, чтобы у вас не было ночных дежурств, чтобы вы смогли пройти стимуляцию овуляции (на протяжении 2–4 недель), а затем прийти на пункцию и перенос эмбрионов в день имплантации эмбриона. Присутствие мужа требуется для предварительного обследования, сдачи спермы при пункции фолликулов. После переноса эмбрионов вам будет выписан больничный лист.
Соглашения Если вы планируете начать лечение методом ЭКО или другими методами вспомогательной репродукции, к которым относятся ИКСИ, искусственная инсеминация, оплодотворение донорской спермой, донация яйцеклеток, суррогатное материнство, то предварительно решите с врачом все волнующие вас как этические, а также юридические вопросы. На каждый вид лечения с клиникой заключается юридическое соглашение, которое должно подписываться обоими супругами.
Оценка фолликулогенеза
Чтобы определить нарушение фолликулогенеза по типу отсутствия созревания фолликула, проводят специальное исследование – фолликулометрию. Что это такое? Фолликулометрия – это обычное УЗИ, которое проводят начиная с 4—7 дня менструального цикла. Цель исследования – фолликулогенез, это значит, что определяют количество созревающих фолликулов, размер фолликула при овуляции, наличие овуляции и ее день.
Подготовка к процедуре включает диету, уменьшающую газообразование, чтобы улучшить визуализацию при УЗИ. Исследование проводят ежедневно или через день. Норма роста фолликула составляет 20—23 мм, по достижении этого размера он должен лопнуть, чтобы выпустить яйцеклетку. Если этого не происходит, то требуется искать причину, которая обычно связана с гормональными нарушениями.
При бесплодии необходимо обязательно изучить фолликулогенез, результаты которого позволят исключить некоторые факторы и продолжить обследование для выявления истинных причин. В случае выявления нарушений, требуется гормональное лечение и корректировка баланса гормонов в крови.
Механизмы нарушения фолликулогенеза
Нарушенный фолликулогенез – это частая причина бесплодия. Фолликулы в яичниках могут не расти по нескольким причинам. Основные из них:
- Нет гормонов, обеспечивающих рост фолликулов. Эту функцию в основном выполняет ФСГ. Встречаются ситуации, когда его выработка недостаточна. Чаще всего это происходит после родов. Нарушается кровоснабжение гипофиза и часть его, отвечающая за образование ФСГ, перестает функционировать. В результате гормонов не хватает. Это нарушает фолликулогенез, что приводит к бесплодию.
- Гормоны есть, но яичники их «не видят». Это называется синдром резистентных яичников. Причины его неизвестны. Предполагается аутоиммунное происхождение. Собственный иммунитет уничтожает рецепторы, которые реагируют на ФСГ. Это оборачивается нарушением фолликулогенеза, несмотря на то, что гормонов в крови хватает.
- Яичники истощены. Они попросту уже не могут образовывать фолликулы, потому что больше нет запаса яйцеклеток. При этом уровень гормонов, отвечающих за фолликулогенез, значительно возрастает – это связано с тем, что гипофиз «видит» недостаточную функцию яичников и «пытается» её усилить. Истощение яичников в норме наступает у всех женщин, это явление называют климаксом. Иногда это происходит преждевременно по причине заболеваний, операций или генетических особенностей функционирования репродуктивной системы.
Стимуляция суперовуляции
Чтобы вероятность наступления беременности после одной попытки ЭКО, после подсадки эмбрионов была выше, необходимо получить несколько пригодных для оплодотворения яйцеклеток. С этой целью перед процедурой проводится так называемая стимуляция суперовуляции, когда женщине назначают лекарственные средства, вызывающие одновременное созревание нескольких фолликулов. Для стимуляции суперовуляции могут применяться различные препараты. Перед началом стимуляции врач вместе с вами обсуждает наиболее подходящий вариант лечения, выбирает препараты, определяется с последовательностью их применения, которая называется «протоколом стимуляции».
Препараты для стимуляции суперовуляции
Препараты, содержащие фолликулостимулирующий гормон За созревание фолликулов отвечает фолликулостимулирующий гормон (ФСГ), поэтому при стимуляции суперовуляции применяются препараты, содержащие ФСГ. Наиболее эффективными сейчас считаются рекомбинантные препараты. Они повышают частоту наступления беременности, уменьшают затраты на лечение. Одним из таких рекомбинантных ФСГ является препарат Пурегон, созданный путем генной инженерии. Сейчас для максимального удобства женщин используется ручка-инжектор Пурегон Пэн. Ручка-инжектор Пурегон Пэн предназначена для самостоятельного подкожного введения Пурегона пациентками. Ручка предусмотрена для многоразового использования при помощи картриджа с уже готовым раствором Пурегона.
Пурегон-Пэн уменьшает болезненность манипуляции благодаря микроигле– это новый метод введения ФСГ – Пурегона, который обеспечивает следующие преимущества:
- максимальную точность введения назначенной доктором дозы Пурегона,
- максимальные возможности коррекции дозы с индивидуальными особенностями пациентки,
- максимальное удобство при использовании,
- уменьшают дополнительный стресс, связанный с самим процессом лечения, соответственно у Вас возрастает уверенность.
Препараты, подавляющие выработку собственных гормонов гипофиза (агонисты, антагонисты гормонов) Чтобы собственные гормоны гипофиза женщины не мешали стимуляции суперовуляции, их выработка блокируется антагонистами. Оргалутран – это новый антагонист, позволяющий мгновенно блокировать гипофиз, а затем быстро восстанавливать его работу, что почти на половину сокращает длительность лечения, по сравнению с традиционными средствами (агонистами). Агонисты (трипторелин, гозерелин, лейпрорелин, бусерелин) требуют достаточно длительного введения. Их нужно вводить ежедневно на протяжении 20–30 дней, или однократно, но большую дозу, рассасывающуюся около месяца.
Препараты, содержащие хорионический гонадотропин (ХГЧ) Пункция фолликулов проводится через 36 часов после инъекции ХГЧ, который инициирует овуляцию созревших фолликулов. Использование ХГЧ позволяет получить созревшую яйцеклетку, готовую к оплодотворению. Одним из препаратов, содержащих ХГЧ, является Прегнил.
Протоколы стимуляции суперовуляции
При экстракорпоральном оплодотворении применяются разные виды протоколов. Следует помнить, что жестких схем лечения нет, для каждого из приведенных ниже протоколов возможны индивидуальные вариации.
«Чистый протокол»
У некоторых женщин применяются схемы стимуляции без блокады гипофиза. Для этого используются только препараты, содержащие ФСГ, например Пурегон Пэн. Такая схема называется «чистой». Ее недостатком является вероятность преждевременной овуляции (разрыва) фолликула еще до пункции, что делает невозможным получение яйцеклеток. При этом протоколе введение стимулирующих препаратов начинается со 2–3 дня менструации, а продолжается 9–14 дней. Ежедневная доза корректируется врачом в зависимости от данных УЗИ, которое выполняется обычно 4–5 раз за весь период стимуляции. Для окончательного созревания фолликулов вводится ХГЧ, например Прегнил, через 35–36 часов производится пункция фолликулов.
«Длинный протокол»
Протокол называется «длинным», потому что, как правило, он начинается с 21–23-го (редко со 2–3-го) дня менструального цикла, предшествующего стимуляции. Чтобы заблокировать гипофиз, первые 5 дней от начала лечения, принимается только агонист. После достижения блокады гипофиза наступает менструация, а со второго — третьего дня от ее начала проводится стимуляция препаратами, содержащими ФСГ, так же, как при «чистой» схеме, но совместно с продолжающимся введением агониста.
«Оптимальный протокол»
При использовании нового антагониста Оргалутрана протокол стимуляции значительно укорачивается, хотя сохраняется выраженная легко обратимая блокады гипофиза. Стимуляция начинается, как при «чистой» схеме, со 2–3 дня менструального цикла путем ежедневного введения препарата, содержащего ФСГ. Затем с 5-го или 6-го дня стимуляции делаются ежедневные инъекции Оргалутрана, однако стимуляция продолжается. Таким образом, «Оптимальный протокол» становится коротким, соответственно эффективным. Комбинация препарата нового покаления Пурегона с Оргалутраном (антагонист) — это: — сокращение сроков лечения; — лучшая переносимость инъекций; — доказанная эффективность. Благодаря этому совместное использование Пурегона с Оргалутраном можно назвать – « Два слагаемых надежды при лечении бесплодия».
Почему выбирают длинный ЭКО протокол?
Длинный протокол является самым проверенным и самым исследованным, т.к. появился одним из первых в репродуктологии. Он позволяет добиваться хороших результатов, обладая массой преимуществ:
- хороший контроль над процессом роста и созревания фолликулов;
- отсутствие незапланированных предовуляторых всплесков гормонов, которые могут вызвать преждевременную овуляцию;
- лучшее качество созревших яйцеклеток и получение их в достаточном количестве.
Однако, как и любое медицинское вмешательство, длинный протокол имеет некоторые недостатки:
- женщине приходится принимать более длительное время гормональные препараты, поэтому на подготовительном этапе требуется оценка функциональной активности данных органов;
- на первом этапе протокола полностью блокируется циклическая активность женского организма, то есть пациентка вводится в кратковременную медикаментозную менопаузу, поэтому могут появиться симптомы эстрогенного дефицита (головная боль, приливы жара, повышенная потливость и др.);
- в рамках длинного протокола применяются большие дозы тропных гормонов, которые могут привести к синдрому гиперстимуляции яичников. Это состояние проявляется выходом жидкости из сосудистого русла в межклеточное пространство. Как правило, в большинстве случаев синдром яичниковой гиперстимуляции протекает нетяжело и хорошо поддается лекарственной терапии. Госпитализация по статистике требуется только 1-4% женщин с данным осложнением.
В «СМ-Клиника» репродуктологи тщательно оценивают гинекологический и соматический статус пациентки, чтобы свести к минимуму риск нежелательных последствий и добиться наилучшего терапевтического результата.
Делаем инъекции сами
Перед тем, как приступить к инъекциям, внимательно ознакомьтесь с условиями хранения препаратов. Одни из них требуют хранения при температуре, близкой к 0°С. Другие могут храниться при комнатной температуре. Пурегон Пэн, Оргалутран, Прегнил хранятся при температуре от 3°С до 25–30°С. Замерзание препаратов, также как прямой солнечный свет могут изменить их активность.
Как делать инъекции?
При помощи ручки-инжектора Пурегон Пэн пациентки делают себе инъекции сами, без дополнительной помощи со стороны медицинского персонала. Это просто , а главное, удобно. Если женщина использует препараты, которые вводятся при помощи шприца, можно обратиться за помощью или в процедурный кабинет клиники, или в поликлинику по месту жительства, или привлечь знакомых с навыками проведения инъекций. Пурегон или Оргалутран вводятся подкожно, Прегнил – внутримышечно. Инъекции нужно делать в одно время, например, во второй половине дня, обстановка при этом должна быть максимально спокойной. Препараты нужно вводить медленно. Каждая введенная доза имеет большое значение, поэтому ошибки при введении могут существенно сказаться на результате всего лечения. Если вы забыли ввести препарат, не вводите его двойную дозу для того, чтобы восполнить пропущенную инъекцию, а сразу же проконсультируйтесь с лечащим врачом. Некоторые препараты, например Прегнил, выпускаются порошковыми, к ним отдельно прилагаются ампулы растворителя.. Внимательно ознакомьтесь с инструкцией. Растворять препараты можно только при помощью стерильного шприца. Вещество растворяется мгновенно, без посторонних примесей.
Мониторинг
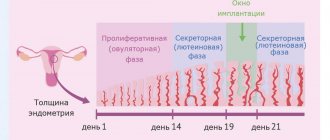
Во время стимуляции суперовуляции проводится ультразвуковой мониторинг роста фолликулов яичника, а также созревания эндометрия. Это нужно для корректировки дозы вводимых препаратов, которая может быть увеличена или уменьшена. Все зависит от состояния данных органов. С одной стороны, необходимо получить достаточное количество зрелых яйцеклеток, но с другой стороны, избыточная стимуляция может привести к осложнениям. Зрелым считается фолликул, диаметром 17–20 мм, при толщине слизистой оболочки матки (эндометрия) больше 8 мм.
УЗ-мониторинг
Мониторинг проводится вашим лечащим врачом, как правило, на 2–3-й день менструального цикла. Тогда же назначаются стимулирующие препараты. Следующее исследование роста фолликулов повторяется приблизительно через 5 дней. Дальнейшие исследования проводятся чаще, почти ежедневно до достижения фолликулами размеров, близких к овуляторным. Исследование проводится ультразвуковым датчиком, который вводится во влагалище. Процедура эта безболезненная. Проводить ее безопасно. Для обеспечения стерильности на датчик надевается одноразовый презерватив. Оценивается толщина эндометрия, а также количество, диаметр фолликулов, при этом врач решает вопрос об изменении дозы препаратов. При достижении определенных критериев, обычно на 10–14-й день цикла принимается решение об окончании стимуляции. После этого происходит назначение препаратов чХГ, сообщается точное время их введения, а также дата предстоящей пункции.
Что делать Вам?
Если вам назначен день УЗ-мониторинга, утром нельзя делать никаких инъекций без рекомендаций врача. УЗИ через влагалище проводится при опорожненном мочевом пузыре, иначе врачу нельзя будет увидеть на мониторе яичники. Вам придется раздеться, как для гинекологического осмотра.
Введение чХГ
Препараты чХГ (Прегнил) вводятся для окончательного созревания яйцеклетки. Врач сообщит вам точное время введения препарата, которое обычно приходится на вечерние часы. Очень важно точно соблюдать время введения препарата. Путь введения – внутримышечный. Правила введения те же, что были описаны ранее для внутримышечных средств. Внимательно проверьте дозу препарата, так как ампула может быть 1 500, 5 000 МЕ (Международных Единиц). Половые контакты следует прекратить. Очень важно не опоздать, прибыть на пункцию вовремя, через 35–36 часов после инъекции чХГ. С собой на пункцию желательно взять халат, тапочки, ночную сорочку или длинную футболку, захватите носки. Когда Вам будут делать пункцию, понадобится присутствие супруга.
Показания к проведению длинного протокола
Как правило, длинному протоколу отдают предпочтение в тех случаях, когда в рамках короткой стимуляции не удалось получить нужное количество яйцеклеток хорошего качества. Однако есть и категории женщин, которым рекомендуется начинать программу ВРТ с длинной стимуляции. Речь идет о пациентках со следующими заболеваниями и состояниями:
- миома матки;
- эндометриоидная болезнь;
- плохое качество яйцеклеток;
- кистозные образования яичников;
- избыточная масса тела и ожирение;
- повышенные показатели лютеинизирующего гормона по данным гормонального скрининга.
Зависит от особенностей клинического случая, овариального резерва и общего уровня здоровья. Оптимальную программу ВРТ подберет репродуктолог после детального обследования женского организма.
Пункция
Пункция фолликулов яичника проводится с целью получения яйцеклеток. Во время пункции врач под контролем ультразвука опорожняет фолликулы через влагалище с помощью иглы, подсоединенной к вакуумному прибору. Как правило, пункция производится утром, строго натощак, под внутривенным наркозом. Бояться нет причин, эта процедура безболезненная, быстрая, никаких серьезных повреждений тонкая игла не нанесет.
До пункции
Накануне нельзя ничего есть, даже пить после полуночи. Можно побрить волосы вокруг входа во влагалище. Нельзя пользоваться декоративной косметикой. Непосредственно перед пункцией, уже в клинике ЭКО, вам нужно, опорожнив мочевой пузырь, надеть чистую сорочку. Если у вас есть аллергия к каким-либо лекарственным препаратам, обязательно предупредите об этом анестезиолога.
После пункции
Через 5–10 минут вы проснетесь, а через 40–60 минут после пункции сможете встать. Врач расскажет о результатах пункции, о том, сколько было получено яйцеклеток, а затем определит дату следующего визита для переноса эмбрионов. Следующая процедура – имплантация эмбриона, на какой день ее назначить, вам скажет врач. Врач также распишет вам назначения на ближайшие две недели, направленные на поддержание достаточного уровня гормонов беременности после подсадки эмбрионов(инъекции чХГ или препараты прогестерона). Лучше, чтобы кто-нибудь сопровождал вас после пункции. После пункции категорически запрещается находиться за рулем. Если Вы почувствовали боль низа живота, можно принять таблетку болеутоляющего препарата после консультации с лечащим врачом. О качестве яйцеклеток, спермы, удачности оплодотво- рения, дроблении, количестве эмбрионов вы можете получить информацию только у лечащего врача.
Когда надо проводить
В каждой конкретной ситуации врач определяет индивидуально, на какой день цикла делать фолликулометрию необходимо. Но чаще всего это минимум 4 — 5 исследований за цикл, а иногда и больше. В среднем график может выглядеть следующим образом:
Первое исследование лучше сделать сразу после окончания месячных, приблизительно на пятые-седьмые сутки. Это даст врачу общее представление о строении и возможных нарушениях в половой системе. В это время уже может быть «подозрение» на один или несколько фолликулов, готовых к росту.
Второе исследование необходимо проводить через 3 — 5 дней от первого (8 — 10 сутки), все зависит от того, какой результат предыдущего. На 8 — 10 день цикла становится окончательно понятно, будет ли в этом месяце овуляция. Доминирующий фолликул уже доходит до 10 — 12 мм, что однозначно выделяет его из общей массы тканей яичника. Если в эти дни врач не находит подобного, в этом цикле исследование можно завершить. Исключение составляют ситуации, когда у девушки очень большие перерывы между месячными, тогда УЗИ может выполняться каждые 5 — 7 дней до начала критических дней.
ПОЛЕЗНАЯ ИНФОРМАЦИЯ: Почему не созревает доминантный фолликул
Третье исследование должно попасть на овуляцию или наиближайшее время до/после нее – 12 — 16 дни менструального цикла. В этом вопросе врачам и женщинам помогают специальные тесты. Проделывая их регулярно, можно выбрать наиболее подходящий день. Тесты на овуляцию легко выполнять, они доступны всем. По результатам УЗИ в это время врач дает рекомендации, например, для забора яйцеклеток для ЭКО или просто для активной половой жизни.
Четвертое исследование назначается исходя из предыдущих данных. Это может быть как на следующий, так и через день-три после предыдущего УЗИ, обычно на 14 — 21 дни менструального цикла. Это необходимо для отслеживания овуляции, если она не произошла ранее, или для оценки образовавшегося желтого тела.
Последнее исследование необходимо сделать на 21 — 26 дни. Позже проводится в том случае, когда у женщины длинный цикл. Например, фолликулометрия при цикле 45 дней будет проводиться на 36 — 39 сутки
Приблизительно в это время происходит имплантация плодного яйца в эндометрий, поэтому важно оценить все параметры этого внутреннего слоя матки. Также проводится осмотр области желтого тела и сравниваются показатели.
Искусственное оплодотворение
Когда наступит день пункции, супруг должен сдать сперму лаборанту. Сперму очищают от лишней плазмы, готовят для оплодотворения, проверяя количество, качество, а также подвижность сперматозоидов. Полученную после пункции яичников фолликулярную жидкость, наполненную яйцеклетками, изучают под микроскопом, находят яйцеклетки, отбирают их и отмывают. Каждую яйцеклетку бережно кладут в отдельную луночку специальной чашки, наполненной питательной средой. Чашки со сперматозоидами всегда сразу же подписывают. Затем, если сперматозоидов достаточное количество и они подвижны, часть спермы добавляют к яйцеклеткам, после чего оставляют инкубатор приблизительно на 12 часов. Сперматозоиды сами должны подплыть к яйцеклеткам и оплодотворить их. Затем проверяют, произошло ли оплодотворение. Оплодотворенные яйцеклетки, а точнее, уже эмбрионы, продолжают культивировать от 2 до 5 дней.
ИКСИ
Если сперматозоидов слишком мало, то производится процедура ИКСИ, то есть введение единичного сперматозоида при помощи микроиглы. Под контролем микроскопа, используя микроманипуляторы, эмбриолог отбирает только качественные сперматозоиды и вводит их вовнутрь яйцеклетки.
Перенос эмбрионов
Когда будет проводиться имплантация эмбриона, на какой день назначить процедуру переноса эмбрионов — определяет врач. Как правило, это происходит через 2–5 дней после пункции. Эмбрионы могут переносить как при стадии нескольких клеток – бластомеров, так и при более поздней стадии – бластоцисты. Процедура подсадки эмбриона безболезненная, хотя иногда возможен легкий дискомфорт. Вовнутрь влагалища вводятся гинекологические зеркала, а в канал шейки матки вводится гибкий катетер. По этому катетеру переносятся эмбрионы, число которых определяет врач. Обычно рекомендуется переносить два эмбриона, поскольку подсадка большего числа нежелательна из-за опасности развития многоплодной беременности. После подсадки эмбрионов оставшиеся качественные эмбрионы можно подвергнуть замораживанию для того чтобы была возможность использовать их при следующих попытках.
Что вам делать при переносе эмбрионов?
Во время введения катетера постарайтесь максимально расслабиться, не напрягая низ живота. Постарайтесь положительно настроиться. После переноса эмбрионов некоторое время можно находиться горизонтально. Возвращаться домой лучше с сопровождением. Дома также следует расслабиться, постараться отвлечься от навязчивых тревог.
Что делать дальше?
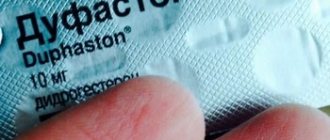
На этом этапе — после подсадки эмбрионов — программа заканчивается. Если осложнений нет, эмбрион в матке закрепился и успешно развивается, то Вас не госпитализируют. Но при желании после подсадки эмбрионов вы можете обратиться с просьбой о стационаре. Врач дает четкие рекомендации о дальнейшем поддерживающем гормональном лечении, которые необходимо строго выполнять. Возможно, вам будут назначены препараты для гормональной поддержки беременности – прогестерон или ХГ. Старайтесь щадить себя физически и психологически первые недели после переноса эмбрионов. Старайтесь больше пить. После подсадки эмбрионов желательно измерять массу тела, следить за мочеиспусканием, объемом живота, частотой пульса. Если вас что-то беспокоит, сразу же свяжитесь с клиникой. Там вам будет выдан больничный лист сроком 10–14 дней. Если после подсадки эмбрионов наступит беременность, больничные листы может выдавать женская консультация по месту жительства.
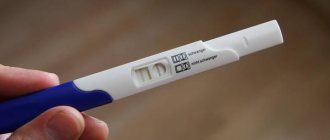
Беременность – да или нет?
Наступила беременность или нет, можно будет узнать не ранее 14-го дня после переноса эмбрионов. Не пытайтесь до этого момента самостоятельно определить беременность с помощью тестов, поскольку на этих сроках эмбрион еще не может продуцировать достаточные количества гормона ХГ. Ответ также может быть неправильным из-за приема некоторых гормональных препаратов. Кроме того, экспресс-полоски тестов часто дают ложные результаты. Через две недели после переноса эмбрионов обратитесь для исследования крови на бета-субъединицу ХГ, который является индикатором беременности. Если результат исследования положительный, – значит, беременность наступила. Почти каждые полтора — два дня количество ХГ будет удваиваться. Беременность после подсадки эмбрионов, определенная по ХГ, называется «биохимической беременностью». Ей еще нужно подтверждение УЗИ, которое позволяет увидеть плодное яйцо, только начиная с 3-й недели после переноса эмбриона. Поэтому после подсадки эмбрионов вам нужно будет прийти для УЗИ- диагностики беременности. Если наступила беременность, вы должны находиться под постоянным наблюдением акушеров-гинекологов, так как вам еще предстоит после подсадки эмбрионов выносить беременность, доставшуюся таким нелегким путем. При появлении болей, кровянистых выделений и других тревожных симптомов незамедлительно обращайтесь к своему лечащему врачу. Появление менструации, отрицательный результат теста, отсутствие плодного яйца по данным УЗИ говорит о том, что после подсадки эмбрионов беременность не наступила. Однако отрицательный результат еще не означает, что метод ЭКО оказался неэффективным. Последующие попытки могут стать удачными. Как уже говорилось, вероятность наступления беременности после подсадки эмбрионов на одну попытку составляет от 20 до 30% и с каждой последующей попыткой суммарные шансы забеременеть возрастают за год лечения до 90 %. Между попытками можно сделать интервал около 2 месяцев. Если вы не сможете посетить центр для диагностики беременности, то определение ХГ в крови после подсадки эмбрионов и УЗИ можно провести в клиниках по месту жительства. Но в любом случае, пожалуйста, сообщите вашему лечащему врачу в центре ЭКО о результатах диагностики и обсудите дальнейшие действия.
Когда обследовать фолликулогенез
Проходить УЗИ-обследование нужно в специальные дни. Обычно недостаточно одного ультразвукового исследования фолликул (в норме количество сеансов должно быть около 3). Также нужно помнить, что менструальный цикл у разных женщин длится по-разному. Ультразвуковое исследование в зависимости от типа менструального цикла проводят так:
- Регулярный стандартный цикл. Обычно женская овуляция длится 28 дней (днем начала овуляции считается первый день последней менструации). В таком случае первое УЗИ-обследование нужно проводить на 10 день после окончания овуляции. Дополнительные сеансы можно провести на 15 и 20 дне после начала овуляции.
- Регулярный нестандартный цикл. У некоторых женщин овуляция по времени длится меньше или больше. В таких случаях ультразвуковое обследование нужно проводить за 5 дней до начала менструации. Все дополнительные сеансы назначает врач в индивидуальном порядке.
- Нерегулярный нестандартный цикл. У некоторых женщин менструация происходит нерегулярно, а ее длительность может составлять как 28, так и 23 или даже 35 дней. В таком случае исследовать фолликулогенез нужно спустя 5 дней после окончания менструации. Все дополнительные сеансы назначает врач в индивидуальном порядке.
Возможные осложнения
Гиперстимуляция яичников
В результате стимуляции яичников после пункции на месте фолликулов образуется много так называемых желтых тел. Некоторые женщины плохо переносят избыток гормонов, вырабатываемых желтым телом. Приблизительно в 10% случаев развивается легкая форма синдрома гиперстимуляции. На это указывают боли в низу живота, тошнота, увеличение живота. В более серьезных случаях наблюдается слабость, уменьшение количества мочи, сильное вздутие живота. При редких тяжелых формах может затрудняться дыхание и снижаться артериальное давление. Лечение синдрома гиперстимуляции обычно заключается в обильном питье и приеме специальных препаратов, которые иногда могут вводиться внутривенно капельно. При легких формах гиперстимуляции можно оставаться дома, но обязательно следует держать врача в курсе вашего состояния. Более тяжелое течение заболевания требует госпитализации.
Многоплодие
Чтобы повысить вероятность наступления беременности с помощью метода ЭКО, в матку женщины, как правило, переносится несколько эмбрионов (не более трех). Иногда после подсадки эмбрионов это может привести к развитию многоплодной беременности. Если плодов в матке развивается больше двух, то выносить такую беременность бывает достаточно сложно. Существуют методы, позволяющие прекратить развитие одного эмбриона, не затрагивая другие. Эта операция называется редукцией плода и проводится под контролем ультразвука. Обычно после подсадки эмбрионов оставляют два эмбриона. Вероятность благополучно выносить беременность после редукции эмбрионов выше, чем если оставить тройню.
Внематочная беременность
Если после переноса эмбрионов появятся слабость, головокружение, ранние признаки беременности, неопределенные или резкие боли , то, возможно, это внематочная беременность, при которой плод развивается не в матке, а за ее пределами. Немедленно обратитесь к врачу, поскольку данное состояние представляет угрозу для жизни, так как разрыв трубы может вызвать сильное кровотечение. Внематочная беременность обычно устраняется путем щадящей лапароскопической операции. Если Вы почувствуете возникновение любых, из перечисленных выше симптомов, немедленно обратитесь к лечащему врачу. Запишите телефон клиники, а также имя доктора. Узнайте также телефоны для экстренной связи. Соблюдая все рекомендации врача, вы снизите риск осложнений, одновременно шансы на счастливое зачатие.