Трагическое явление в медицине, загадка без ответа — так нередко называют синдром внезапной детской смерти. И действительно — такое явление крайне загадочное и малообъяснимое стало проявляться все чаще. По сути своей — это гибель ребенка в возрасте до 1 года без каких-либо признаков болезней и отклонений на вскрытии. Младенец просто умирает без всяких видимых на то причин, неожиданно и тихо. Что представляет собой такой синдром, почему он может развиваться и как с ним бороться — в материале АиФ.ru.
Группа риска
Синдром внезапной детской смерти не имеет четкого определения. Гибель ребенка зачастую называют необъяснимой. При этом отсутствуют как на теле крохи, так и в доме какие-либо прямые или косвенные факторы, которые могли бы послужить катализатором — ни инфекций, ни бактерий, ни генетических отклонений, ни иных патологических проблем. Врачи до сих пор не могут объяснить, почему именно развивается такая проблема. Однако ряд исследований на данную тему позволили сделать некоторые выводы. Так, например, по статистике, чаще всего СДВС встречается у детей в возрасте до 8 месяцев, причем наибольшее количество случаев фиксируется в возрасте 2-4 месяца. Из всего числа погибших детей 60% — мальчики. Что касается времени, то гибель младенцев отмечается ночью — с полуночи до 6 утра.
Алло, «Скорая помощь»? 7 поводов вызвать «неотложку» для ребенка
Подробнее
До какого возраста возможен синдром внезапной детской смерти?
СВДС принято считать причиной гибели детей от новорожденности до одного года. Но фактически риск синдрома значительно снижается с появлением у ребенка способностей самостоятельно переворачиваться, садиться, вставать в кроватке, то есть, после полугода.
Когда ребенок научится самостоятельно поворачиваться, сидеть и ползать, риск наступления СВДС резко сократится
Изучаем причины
Основных и четких причин развития СВДС нет. Однако некоторые врачи подозревают, что катализатором становится несовершенная работа мозга, когда в нем происходят буквально секундные сбои, способные достаточно быстро разбалансировать организм крохи. Другие уверены, что ведущая роль в развитии такой патологии принадлежит сбоям сердечного ритма — ему подвержены дети, у которых отмечается удлиненный QT-интервал на ЭКГ. Кроме того, есть и такая теория, согласно которой СДВС развивается из-за того, что положение спящего ребенка на животе с повернутой на бок головкой вызывает сдавливание артерии позвоночника, что становится причиной гипоксии и апноэ.
Сегодня медики выделяют только сопутствующие факторы, которые могут спровоцировать соответствующую реакцию. В их числе:
- Сон на животе (такой фактор зачастую называют основным)
- Чрезмерное укутывание
- Использование слишком мягкого матраса и подушек
- Наличие беспричинных остановок дыхания, в т.ч. если такая ситуация отмечалась и у братьев и сестер ребенка
- Возраст матери до 20 лет, когда она при этом одиночка и не состояла на учете у врача
- Наличие болезней у матери во время беременности
- Небольшой разрыв между беременностями (менее года)
- Сложное протекание родов
- Недоношенность
- Искусственное вскармливание
- Сон в разных комнатах с родителями
Также у таких детей нередко отмечалось ночное апноэ. При этом стоит понимать, что у абсолютно здорового малыша могут на первом году встречаться короткие паузы на 12-15 секунд, и это вариант нормы. Если же такие остановки дыхания занимают 20 секунд и больше и сопровождаются бледностью кожи, вялостью, снижением мышечного тонуса, то они говорят о полноценном и угрожающем жизни ночном апноэ.
Ранние пташки. Как выхаживают недоношенных младенцев Подробнее
В статье представлены данные литературы, свидетельствующие о сложности клинико-морфологической диагностики синдрома внезапной смерти младенцев (СВСМ). Отражаются вопросы профилактики в группах риска СВСМ и основы сопоставления клинических и морфологических показателей, подтверждающих или исключающих формулировку этого диагноза в заключениях клиницистов, судебно-медицинских экспертов и патологоанатомов.
Sudden infant death
The article presents the literature showing of complexity of clinical and morphological diagnosis of sudden infant death syndrome (SIDS). It is reflected the issues of prevention in high-risk groups SIDS and comparison of clinical and morphological parameters, confirming or excluding the diagnosis in the conclusions niyah clinicians, forensic experts and pathologists.
Термин «синдром внезапной смерти младенцев» (СВСМ) был впервые определен в 1969 году на II Международной конференции по внезапной детской смерти в Сиэтле как «внезапная, неожиданная, ненасильственная смерть грудного ребенка в возрасте от 7 дней до 1 года, при которой отсутствуют адекватные для объяснения причины смерти данные анамнеза, клиники и патологоанатомического исследования». Для обозначения этого патологического процесса используются также такие термины, как «смерть в детской коляске» (cot death, или crib death) или «смерть в колыбели», «синдром внезапной смерти детей» (sudden infant death syndrome, SIDS), а также «неожиданная смерть детей раннего возраста».
В 1991 году СВСМ был признан ВОЗ в качестве самостоятельного диагноза и, согласно МКБ-10, имеет шифр R 95.0 (внезапная смерть грудного ребенка). Частота СВСМ составляет в среднем 1 случай на 500 живорожденных детей, достигая в разных странах мира до 3 случаев на 1000 новорожденных. По данным ВОЗ, доля этого синдрома в структуре младенческой смертности в указанных странах составляет от 15 до 33%. Наиболее низкие показатели отмечаются в скандинавских странах, Австрии, Японии, Израиле, Северной Ирландии. СВСМ встречается только у детей 1-го года жизни, в 90% случаев наступает в первые 6 месяцев с пиком смертности между 2-м и 4-м месяцами жизни. Среди внезапно умерших преобладают мальчики (60-75%). Большинство детей обнаруживают мертвыми в ночное время (от 0 до 6 часов), в положении лежа на животе, с головой, повернутой на бок. Смерть часто служит первым и последним медицинским проявлением обсуждаемого синдрома. При этом внешне здорового ребенка укладывают спать и через несколько часов находят мертвым. Реже бывают предвестники в виде возбуждения, вялости, слабости за 1-2 суток до смерти, но признаки, которые позволили бы родителям или врачу заподозрить возможность катастрофы, отсутствуют [1, 2, 5, 8, 10]. К СВСМ не относят случаи внезапной смерти детей в возрасте до 7 дней и старше одного года.
Внезапную детскую смерть более чем 100 лет назад объясняли тремя теориями: акцидентальное удушье (постельным бельем или подушкой), Asthma thymicum (сдавление трахеи увеличенным тимусом или зобно-измененной щитовидной железой) и Status thymicolymphaticus. В настоящее время эти теории значительно утратили свое практическое значение.
Современные патофизиологические теории, пытающиеся объяснить внезапную младенческую смерть, сводятся к следующим: 1) гипотеза апноэ; 2) синдром удлиненного интервала QT; 3) снижение перфузии ствола мозга; 4) нарушение реакции пробуждения и «хватательное» дыхание; 5) врожденная гипертрофия миокарда.
Другие гипотезы исходят из избытка эндогенных наркотических веществ — эндорфинов, дефекта бета-окисления жирных кислот, задержки созревания кардиореспираторного контроля со стороны ЦНС. Для объяснения танатогенеза СВСМ уделяется внимание респираторным механизмам в виде различных форм апноэ, включая обструктивные формы, и кардиальным механизмам в виде нарушения сердечного ритма вследствие изменений в проводящей системе и дисбаланса его автономной регуляции, а также синдрома удлиненного интервала QT [6, 7, 8 , 12]. Отмечаются также биохимические изменения с повышением в крови общего уровня белков, аминокислот и инсулина. Увеличение последнего в сочетании с длительными перерывами кормления в ночное время приводит к выраженной гипогликемии, рассматриваемой как непосредственная причина «смерти в кроватке» [4]. К механизмам танатогенеза при СВСМ относят и синдром иммунно-эндокринной дисфункции с увеличением тимуса (тимомегалия) за счет коркового слоя, снижением массы надпочечников за счет уменьшения ширины пучковой зоны и объема клеток, снижением массы гипофиза с уменьшением количества базофильных клеток и объема их ядер, что обычно сочетается с гипофункцией этих органов [1, 10]. В ряде работ указывается, что Status thymicolymphaticus как особое состояние не существует, в других указывают на его наличие при СВСМ в 40,4% случаев [2, 7, 12]. Описанные изменения тимуса и надпочечников определяются как эндокринопатия и в МКБ-10 фигурируют под термином «полигландулярная дисфункция» (Е 31.0).
Выявлены мутации генов, ассоциирующиеся с высокой вероятностью возникновения внезапной смерти — бета-миозина тяжелых цепей, миозин связывающего С белка, альфа-тропомиозина и тропонина Т. Выявление мутаций этих генов позволило применить имплантации электростимулятора или кардиовертера с профилактической целью, что позволило снизить число детей с внезапной смертью (А.Д. Царегородцев, 2010).
Таким образом, ни одна гипотеза в отдельности не может объяснить причины наступления СВСМ. Скорее всего, можно предположить, что должны сочетаться множество факторов, чтобы вызвать внезапную смерть грудного ребенка. Большинство исследователей придерживаются мнения о полиэтиологичной, многофакторной природе СВСМ, развивающегося на фоне повышенной чувствительности, связанной с незрелостью нервной, эндокринной и иммунной систем [1, 8, 10, 13]. Однако чаще всего истинная причина смерти остается невыясненной.
В 1986 году впервые на конференции американского Института здоровья было введено понятие «очевидный жизнеугрожающий эпизод» (ОЖЭ) детей грудного возраста. Оно имеет ряд синонимов (near-miss, абортивный СВСМ и др.) и относится к младенцам, пережившим жизнеугрожающие эпизоды и выжившим. При этом ОЖЭ не следует понимать как диагноз, ибо он дает только описание ситуации, причина которой на данный момент остается непонятой. Частота ОЖЭ составляет предположительно около 0,6% и встречается с первой недели жизни с увеличивающейся частотой, достигая своего пика на первом месяце жизни. В течение первых 4 месяцев регистрируется 60% всех случаев ОЖЭ, которые можно ожидать в течение первого года жизни [4].
Некоторыми из возможных триггеров жизнеугрожающих проявлений являются: центральное обструктивное или смешанное апноэ при полисомнографических исследованиях, приступы судорог, инфекции верхних и (или) нижних дыхательных путей, гастроэзофагеальный рефлюкс, заболевания обмена веществ или нарушения регуляции циркадного ритма.
Комплексный анализ ряда демографических показателей, акушерского и гинекологического анамнеза матери и характеристика раннего послеродового периода детей выявил ряд факторов (табл. 1), большое число которых у одного ребенка существенно повышает риск развития синдрома внезапной смерти младенца. Среди них выделяют следующие:
Социальные факторы:
1. Вредные привычки родителей, особенно матери.
2. Неблагоприятные жилищно-бытовые условия.
3. Низкий образовательный уровень родителей.
4. Семейная наследственная отягощенность.
Биологические факторы:
1. Смерть другого ребенка в семье от СВСМ, особенно одного из близнецов.
2. Отягощенный акушерско-гинекологический анамнез у матери.
3. Отягощенное течение беременности.
4. Неонатальная патология (рождение ребенка с очень крупной или малой массой, асфиксия, приступы апноэ во время сна).
5. Частые инфекции и другие.
Таблица 1.
Характеристика факторов риска развития СВСМ (М.А. Школьникова, Л.А. Кравцова, 2004)
| Критерий | Градация | Балл |
| 1 | 2 | 3 |
| Социальные факторы | ||
| Образование матери | среднее | 2 |
| н/среднее или начальное | 5 | |
| Образование отца | среднее | 6 |
| н/среднее или начальное | 7 | |
| Метраж на одного человека в квартире | менее 3 м2 | 4 |
| 3-7 м2 | 2 | |
| Неполная семья | 5 | |
| Курение матери во время беременности | 10 | |
| Курение матери после родов | 3 | |
| Алкоголизм матери | 31 | |
| Алкоголизм отца | 3 | |
| Перинатальные факторы риска | ||
| Порядковый номер родов | 2-е | 1 |
| 3-и | 5 | |
| 4-е и более | 32 | |
| Интервал между данными и предшествующими родами менее 14 мес. | 12 | |
| Число предшествующих беременностей -3 и более | 3 | |
| Возраст на момент первой беременности | менее 17 лет | 3 |
| 18-21 | 1 | |
| Число предшествующих медицинских абортов | 1-2 | 1 |
| 3 и более | 3 | |
| Случаи предшествующей скоропостижной смерти детей | 20 | |
| Сроки постановки на учет в женской консультации | позже 16 недель | 2 |
| не состояла | 30 | |
| Гипотония у матери во время беременности | 6 | |
| Многоплодная беременность | 6 | |
| Оценка по шкале Апгар (на 5-й минуте) | 6-7 баллов | 3 |
| 5 и менее | 8 | |
| Вес ребенка при рождении (кг) | 4 и более | 6 |
| 2-2,5 | 6 | |
| менее 2 | 12 | |
| Наличие признаков морфофункциональной незрелости | 10 | |
При выявлении суммы баллов более 70 ребенок относится к группе риска по развитию СВСМ, а при более 100 — к группе высокого риска.
При выявлении перинатальных факторов риска уже на первом патронаже новорожденного следует обсудить с родителями следующие вопросы:
- особый уход за ребенком;
- внимательное визуальное наблюдение;
- тактильная стимуляция в случае внезапной остановки дыхания;
- профилактика рахита, ОРВИ и анемии.
В случаях отнесения ребенка к группе высокого риска по СВСМ необходимо рекомендовать мониторирование дыхания респираторными мониторами типа «БЕБИ-СЕНС», последние можно использовать не только в стационаре, но и в домашних условиях. Считается, что длительность мониторирования может составлять 4-6 месяцев, т.е. в критический период по развитию СВСМ. Применение монитора создает уверенность врача и родителей в том, что тяжелые нарушения функции дыхания будут своевременно зарегистрированы.
Особого подхода требуют сибсы детей, умерших от СВСМ, а также дети, перенесшие ОЖЭ. Данной группе младенцев показано уже стационарное обследование с аппаратным мониторированием кардиореспираторной деятельности, скрининг врожденных аномалий и исключение вторичного характера ОЖЭ. Желательно проведение консилиума с кардиологом и невропатологом для определения объема необходимых обследований.
Считается достаточно эффективным для профилактики СВСМ выполнение родителями следующих общих рекомендаций [3, 9]:
- Головка ребенка должна быть открыта во время сна
- Ребенка нельзя туго пеленать, оставлять в постели с соской
- Ограничить или не использовать в кроватке пуховые одеяла, подушки, думки, мягкие игрушки и мягкие бортики
- Рекомендуется укладывать спать ребенка на спине или на боку с валиком, мешающим ему перевернуться и оказаться лежащим вниз лицом
- Использовать жесткий, пригнанный матрас
- Необходимо оградить младенца от пассивного курения
- Обязательно регулярно проветривать комнаты
- Исключить шум, громкую музыку и т.п.
- Проводить тактильную стимуляцию
Для врача сложной с деонтологической точки зрения является форма преподнесения родителям информации о том, что ребенок входит в группу риска по СВСМ. Следует избегать медицинской терминологии (СВСМ) и очень осторожно сообщать о том, что у ребенка возможны проблемы с дыханием и сердечной деятельностью. В беседах следует оговорить «тревожные» симптомы: ребенок дает кратковременные остановки дыхания, поперхивается, «сопит», «храпит», «хрюкает», кричит «до посинения», внезапно бледнеет.
Лечебные рекомендации для профилактики СВСМ в настоящее время находятся в стадии разработки. Учитывая большую роль постгипоксических нарушений адаптации сердечно-сосудистой системы, из разрешенных в периоде новорожденности медикаментов, препаратом выбора может быть левокарнитин (элькар, пантокальцин и др). Курс лечения — по 2-3 недели в дозе 50 мг/кг/сутки. Данная рекомендация предложена исходя из того, что левокарнитин способствует восстановлению процессов энергообеспечения в миокарде. Среди других лекарственных средств, улучшающих митохондриальные процессы, могут быть названы препараты коэнзима Q (кудесан Q10) в дозе по 5 капель 2 раза в день.
Дети с социальными факторами риска СВСМ, кроме перечисленных выше врачебных мер, нуждаются в усиленной социальной и юридической защите, так как проблема СВСМ также тесно перекликается с двумя другими — алкоголизмом и курением родителей, особенно матери. Успех профилактики СВСМ во многом зависит также и от знания клинико-морфологических проявлений алкогольного синдрома плода (фетальный алкоголизм, алкогольная эмбриофетопатия), объединяющего различные по степени выраженности и сочетанию дисморфические признаки, отклонения в психосоматическом статусе ребенка, в основе патогенеза которых лежит токсическое действие этанола и продуктов его распада на организм эмбриона и плода. В соответствии с МКБ — 10 алкогольная эмбриофетопатия является правомерным диагнозом и в его русифицированном варианте носит название «алкогольный синдром плода» (шифр Q86.0). В этой связи необходимо помнить и об абстинентном синдроме, который проявляет себя уже в раннем неонатальном периоде [11]. Кроме отмеченного, данный контингент младенцев представляет группу социального риска и нередко подвержен опасности жестокого обращения. Таким образом, смерть у этих детей может наступить и от внешних причин.
И.А. Кельмансон [4] предложил ретроспективный алгоритм, который может служить вспомогательным методом диагностики и помочь при междисциплинарном анализе случаев смерти детей, подозрительной на СВСМ. Таблица, включающая 6 клинических и 12 морфологических признаков, позволяет осуществить разграничение случаев СВСМ и скоропостижной смерти от жизнеугрожающих заболеваний (табл. 2).
Таблица 2.
Вычислительная таблица для распознавания случаев СВСМ (И.А. Кельмансон, 2006)
| Признаки | Градации признаков | Баллы |
| Клинические данные | ||
| 1. Осмотр педиатром ребенка в течение 2 недель до смерти | нет | 0 |
| за 2 суток до смерти и позже | 2 | |
| за сутки до смерти и раньше | 10 | |
| 2. Клинический диагнозза 2 недели до смерти | ОРВИ | 7 |
| экзантемные инфекции | 10 | |
| кишечные инфекции | 6 | |
| пневмония | 8 | |
| 3. Неотложный вызов педиатра к ребенку за сутки до смерти | 13 | |
| 4. Симптомы и признаки за сутки до смерти | катаральные явления | 4 |
| диарея | 5 | |
| рвота и срыгивания | 4 | |
| немотивированное беспокойство | 4 | |
| крик | 3 | |
| отсутствие аппетита | 6 | |
| вялость | 6 | |
| судороги | 7 | |
| сыпь | 9 | |
| 5. Температура у ребенка за сутки до смерти | нормальная или измерение не требовалось | 0 |
| менее 37,5°С | 6 | |
| 37,5°С и выше | 13 | |
| 6. Назначение ребенку лекарств за сутки до смерти | жаропонижающие | 10 |
| антибиотики и/или сульфаниламиды | 15 | |
| противосудорожные | 7 | |
| аналептики | 14 | |
| Данные вскрытия | ||
| 1. Признаки пониженного питания | 4 | |
| 2. Серый колорит кожи | 2 | |
| 3. Слабо выраженные трупные пятна | 2 | |
| 4. Свернувшаяся кровь в полостях сердца и крупных сосудах | 4 | |
| 5. Кровоизлияния в мозг | 5 | |
| 6. Признаки пневмонии | отсутствуют | 0 |
| односторонняя с вовлечением одного сегмента | 2 | |
| диффузное или двустороннее поражение | 8 | |
| 7. Характер пневмонического экссудата | отсутствует | 0 |
| серозный | 4 | |
| гнойный или геморрагический | 13 | |
| 8. Тонзиллит | 6 | |
| 9. Энтерит/колит | 9 | |
| 10. Акцидентальная трансформация тимуса | 4 | |
| 11. Кровоизлияния в надпочечники | 4 | |
| 12. Высев патогенных возбудителей из крови | 4 | |
Интерпретация результатов распознавания в зависимости от набранной суммы баллов следующая: сумма меньше 5 — вероятность СВСМ очень высока, а вероятность скоропостижной смерти в результате жизнеугрожающего заболевания очень мала; от 5 до 24 — вероятность СВСМ высока, вероятность жизнеугрожающего заболевания мала; 25-44 — вероятность СВСМ низкая, вероятность жизнеугрожающего заболевания высокая; 45 и выше — вероятность СВСМ очень мала, вероятность жизнеугрожающего заболевания очень высока.
Патологоанатомические находки при СВСМ немногочисленны. Морфологическая картина характеризуется признаками «острой смерти». При наружном осмотре отмечается, как правило, что ребенок нормальной упитанности, губы и ногтевые пластинки цианотичные, могут иметь место слизистые и кровянистые выделения из носа и рта, опачкан задний проход, отсутствуют признаки насильственной смерти.
Вскрытие рекомендуют начинать с полостей тела, затем вскрывать позвоночник и заканчивать вскрытием черепа. При внутреннем исследовании обращает на себя внимание жидкое состояние темно-красного цвета трупной крови с расширенным правым желудочком сердца. Более чем в половине случаев обнаруживаются мелкоточечные кровоизлияния в плевре, перикарде и эпикарде. Как правило, выявляются пустые прямая кишка и мочевой пузырь, присутствие в желудке большого количества свернувшегося молока или другого пищевого содержимого. Тимус чаще всего увеличен, имеет дольчатое строение, окружен тонкой капсулой с хорошо развитой сосудистой сетью. Под капсулой, особенно ниже уровня ключиц, могут обнаруживаться точечные кровоизлияния. Все лимфоидные органы либо нормального размера либо увеличены. Надпочечники по размерам преимущественно уменьшены или соответствуют норме, в их коре и капсуле могут встречаться «аденомы» — очаги гиперплазии коркового вещества. Масса гипофиза снижена [1, 12].
Микроскопические признаки непостоянны и могут включать обнаружение единичных фокусов фибриноидного некроза гортани и трахеи или фокальное интраэпителиальное воспаление этих органов. В легких обнаруживают небольшие участки ателектаза и эмфиземы, выраженный отек, а также очаговые интерстициальные лимфоидные инфильтраты, часто ассоциированные с бронхами (бронх-ассоциированная лимфоидная ткань), очаговые внутриальвеолярные кровоизлияния и очаговый острый или подострый бронхиолит, иногда спазм бронхов. Особое внимание обращают на гипертрофию правого желудочка сердца и утолщение стенок артерий малого круга кровообращения за счет гиперплазии мышечного слоя. В печени нередко обнаруживаются очаги экстрамедуллярного кроветворения, а вокруг надпочечников — очаги персистирующего бурого жира, с уменьшением в органе ширины пучковой зоны и объема эпинефроцитов. Корковое и мозговое вещество в тимусе хорошо дифференцируются без признаков акцидентальной трансформации. При этом нередко отмечается тимомегалия за счет увеличения клеток коркового слоя. В стволе головного мозга обнаруживают венозное полнокровие, отек, иногда следы перинатальных повреждений в виде небольшой гидроцефалии, бурого окрашивания оболочек гемосидерином и признаки глиоза. В гипофизе наблюдается уменьшение количества базофильных клеток и объема их ядер, что обычно сочетается с его гипофункцией. В паренхиматозных органах выявляются различные по выраженности дистрофические изменения [7, 8, 13].
Интраторакальные петехии являются характерной находкой в большинстве случаев СВСМ и они имеют тенденцию быть более многочисленными, чем при смерти от других причин, включая смерть при механической асфиксии. Локализация и распределение петехий предполагают, что в их происхождении играет роль отрицательное внутригрудное давление. Обструкция верхних дыхательных путей является конечным механизмом в большинстве случаев СВСМ. Однако исследование Национального института детской патологии и болезней человека (США, 1979) смогло подтвердить только три достоверно частые находки при СВСМ, являющиеся вероятными маркерами тканевой гипоксии, — персистирование бурого жира вокруг надпочечников, эритробластоз печени и глиоз ствола головного мозга [13].
При вскрытии детей до 1 года трудности в интерпретации полученных данных определяются рядом причин:
- малое количество прозекторов, в том числе и гистологов, хорошо разбирающихся в острой детской патологии;
- довольно редкое проведение вирусологического исследования;
- отсутствие детального гистологического исследования воздухопроводящих путей (носовые раковины, ячейки решетчатой кости);
- отсутствие забора крови и мочи на лабораторные исследования, включая определение в них алкоголя.
Последнее обстоятельство обусловлено тем, что не исключается возможность отравления ребенка алкоголем, в том числе и с алкогольным синдромом плода. Если же забор жидкостей проведен, необходимо провести пересчет на массу ребенка.
В первую очередь необходимо внимательно исключить возможные другие заболевания или обстоятельства, которые могут привести к смерти. Среди них, кроме уже упомянутых, могут быть также угорание, отравление, отек Квинке или флегмона гортани и др.
В подозрительных случаях необходимо определить биохимический состав крови (содержание в сыворотке крови глюкозы, инсулина, белка, натрия, калия, хлора, кальция, фосфора, магния, остаточного азота), так как известно, например, что в случаях СВСМ наблюдается гипогликемия.
Признавая правомерность диагноза СВСМ, учитывая данные международной статистики, тем не менее следует отметить, что в клинической практике в последнее время наметилась тенденция к гипердиагностике данного синдрома. Диагностика СВСМ — ответственное решение для врача любой специальности, и во многом основывается на методе исключения других заболеваний и клинико-анатомических признаков жизнеугрожающих состояний, а в прозекторской практике также обнаружения признаков гипоксии в виде темной жидкой крови, диапедезных кровоизлияний, дистрофии паренхиматозных органов. При этом у некоторых детей, умерших внезапно, в 15-25 % случаев выявляют на вскрытии очевидную причину смерти, связанную с тяжелым, но не диагностированным клинически заболеванием (менингококковая инфекция, бронхопневмония, врожденные пороки сердца, аневризма сосудов головного мозга, миокардит и др.), что нельзя рассматривать как СВСМ.
Поскольку диагноз СВСМ ставят методом исключения, необходим детальный разбор случая, включая осмотр места и обстоятельств смерти, анализ медицинской документации с подробным изучением истории развития ребенка, данных аутопсии и лабораторных тестов.
Э.М. Шакирова, Г.М. Харин, А.З. Шакирова
Казанская государственная медицинская академия
Казанский государственный медицинский университет
Шакирова Эльза Мустафовна — кандидат медицинских наук, доцент кафедры педиатрии с курсом поликлинической педиатрии КГМА
Литература:
1. Бочкарева А.К. Роль иммунно-эндокринной недостаточности в генезе синдрома внезапной смерти детей грудного возраста // Педиатрия, 1998. — № 3. — С. 69-73.
2. Григорьев К.Н. Синдром внезапной смерти у детей грудного возраста // Медицинская помощь, 2001. — № 5. — С. 33-37.
3. Информационное письмо МЗ РФ № 13-16/23 от 05.03.04 «О методах профилактики синдрома внезапной смерти детей первого года жизни». — М., 2004. — 3 с.
4. Кельмансон И.А. Сон и дыхание детей раннего возраста. — СПб: Элби-СПб, 2006. — 392 с.
5. Непомнящая В.А. Эпидемиология и профилактика синдрома внезапной смерти у детей: Автореф. дис… канд. мед. наук. — Донецк, 2005. — 20 с.
6. Нисевич Л.Л., Талалаев А.Г., Яцык Г.В. и др. Острая респираторная вирусная инфекция и синдром внезапной смерти у детей раннего возраста // Пульмонология, 2002. — № 5. — С. 6-9.
7. Патологическая анатомия болезней плода и ребенка. Руководство для врачей / под ред. Т.Е. Ивановской, Л.В. Леоновой. — 2-е изд., перераб. и доп. — М.: Медицина, 1989. — С. 384-387.
8. Педиатрия: Руководство / Р.Е. Бергман, В.К. Воган. — М.: Медицина, 1994. — Книга 8. — С. 401-408.
9. У нас родился ребенок…: 300 вопросов молодых родителей / В.П. Алферов, В.С. Мариничев, Т.А. Мариничева. — Л.: СП «СМАРТ», 1991. — 143 с.
10. Цибель Б.Н., Бочкарева А.К. Функциональная морфология аденогипофиза, тимуса и коры надпочечников при синдроме внезапной смерти младенцев // Архив патологии, 1998. — Т. 60. — № 2. — С. 23-27.
11. Шабалов Н.П. Неонатология: учебное пособие в 2 т. — М.: МЕДпресс-информ, 2006. — 636 с.
12. Школьникова М.А., Кравцова Л.А. Синдром внезапной смерти детей грудного возраста. — М.: Медпрактика, 2004. — 32 с.
13. Histopathology Atlas for the Sudden Infant Death Syndrome / M. Valdes-Dapena, P.A. McFeeley, H.J. Hoffman et al. — Washington, 1993. — 339 p.
Почему утро?
Чаще всего младенческая внезапная смерть происходит рано утром. И это вполне объяснимо, т.к. у любого человека — будь то взрослый или младенец — в ночи активизируется отдел нервной системы, который называют парасимпатическим — он отвечает за понижение частоты дыхания и сердечных сокращений. Также под утро в крови снижается уровень глюкортикоидов, что также становится причиной снижения резервных возможностей организма.
Если родители успевают заметить остановку дыхания крохи во сне, ситуацию можно исправить. В первую очередь, следует стимулировать дыхательный центр. Надо взять ребенка на руки и растормошить его — бояться разбудить его в такой ситуации не стоит, здесь главное спасти ему жизнь. После того как дыхание появилось, стоит аккуратно помассировать ручки, ножки, ступни и мочки ушей. Также советуют энергично провести пальцем вдоль позвоночника.
Если кроха не проснулся, а дыхание не восстанавливается, надо начинать процедуру реанимации и вызывать неотложную помощь.
Статья по теме
Пять минут на спасение. Что делать, если ребенок подавился?
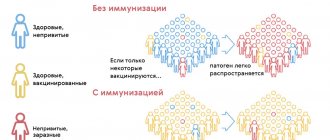
Синдром внезапной детской смерти и прививки
Период начала вакцинации совпадает с пиком младенческой смертности по причине СВДС. Этот факт и стал вызывать подозрения у мам-антипрививочниц. Еще бы. Если некоторые считают детскую вакцинацию источником всех неприятностей и проблем со здоровьем, почему бы, по незнанию, не обвинить ее и в гибели младенцев?
Но статистика и результаты исследований убеждают в обратном: привитые дети умирают во сне реже своих не привитых ровесников. К тому же, риск умереть от остановки сердца или дыхания во сне в период инфекционного заболевания у не привитых детей намного выше.
СВДС никак не связан с проведением плановой вакцинации
Правила профилактики
Основная опасность синдрома внезапной детской смерти именно в его внезапности — предугадать его невозможно. При этом врачи определили те меры, которые могут выступать в качестве профилактических. Так, например, следует обеспечить крохе сон на спине — сегодня для этого есть немало приспособлений, которые надежно фиксируют кроху и не дают ему перевернуться. Также придется исключить мягкие комплекты постельного белья. Отличным решением станет жесткий матрас и спальный мешок — он выполнит функцию одеяла, при этом не накроет ребенка полностью. В кровати не должно быть и никаких мягких игрушек. Несмотря на то, что одним из факторов риска является раздельный сон с родителями, все же не стоит делать выбор в пользу совместного. Идеально, если младенец будет спать в своей кроватке или люльке рядом с родительской кроватью.
Следует правильно одевать малыша перед сном — не надо выбирать слишком теплую одежду, да и температура в комнате должна быть не выше 20 градусов. Если перед сном было кормление, надо обязательно дождаться, чтобы малыш срыгнул.
Особое внимание следует уделить ребенку при следующих ситуациях:
- Наличие высокой температуры, особенно во время сна
- Отказ от еды
- Снижение двигательной активности
- Наличие респираторной инфекции
- Сон крохи после длительной истерики и плача
- Сон в новых условиях (например, в гостях)
Стоит быть во всеоружии и тщательно следить за своим малышом, тогда есть возможность предотвратить развитие СДВС и спасти крохе жизнь.
Когда синдром детской смерти оказывается убийством?
Множество детских смертей имеют вполне объяснимые причины. В большинстве случаев к гибели младенцев приводит преднамеренное или нечаянное неосторожное поведение их родителей. Когда вскрытие и экспертная комиссия обнаруживает насильственные факторы, диагноз: «СВДС» меняется на приговор: «Убийство».
Намеренное удушение. Известны случаи, когда младенец оказывался намеренно задушенным одним из собственных родителей. Разозлившись на продолжительный громкий плач, взрослый человек накрывал беспомощного младенца тяжелой подушкой, перекрывая доступ кислорода.
Гибель вследствие тряски. В моменты, когда взрослые трясут ребенка за плечи, пытаясь его таким образом успокоить, они даже не представляют, что их малыш находится на волосок от смерти. Шея маленьких детей еще настолько слаба, что даже несколько резких сильных колебаний головы могут привести к серьезным повреждениям мозга. Последствиями таких трясок нередко бывает потеря сознания, кома и смерть.
Удушение во сне. Происходит непреднамеренно, во время совместного сна матери и ребенка. Женщинам, которые принимают снотворные препараты, склонны к глубокому сну или употребляют алкоголь нельзя укладывать ребенка рядом с собой. В народе про такие случаи говорят: «Приспала ребенка».
Мать может нечаянно перекрыть младенцу дыхание, придавив его во сне