Дифтерия
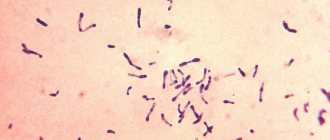
Дифтерия – это бактериальная инфекция, для которой характерны специфические изменения в ротоглотке и выраженный токсический синдром. Дифтерия передается воздушно-капельным путем (от больного или носителя при дыхании), реже контактным (с загрязненных предметов). Заражение наступает примерно на 2-10 день от момента контакта.
Для дифтерии характерны выраженные изменения в ротоглотке. Горло краснеет, затем покрывается плотной фибриновой пленкой, которая тяжело отделяется со слизистых оболочек, и иногда затрудняет дыхание. Дифтерия гортани сопровождается осиплостью и потерей голоса, затруднением дыхания, в некоторых случаях кровотечением.
Дифтерийная палочка – возбудитель инфекции, способна продуцировать токсин. Под его влиянием в организме развивается токсический синдром – отек верхних дыхательных путей, подкожно-жировой клетчатки. При этом у больных выраженно плохое самочувствие: высокая температура, затрудненное дыхание, головные боли. Кроме того, заболевание часто осложняется миокардитами и патологией нервной системы (энцефалит). Для лечения дифтерии применяют антибиотики, а также антитоксическую сыворотку или иммуноглобулин.
Дифтерия сейчас встречается редко. Она не очень «заразна». Но, заболевание это тяжелое, и в допрививочную эпоху именно оно стояло на первых местах, как причина детской смертности.
Коклюш
Коклюш – инфекционное заболевание, передающееся воздушно-капельным путем. Оно проявляется длительным, интенсивным, навязчивым кашлем. Инкубационный период у коклюша длится от 1-й до 2-х недель. После развития заболевания больной может являться источником инфекции до месяца. Кроме того, возможно бессимптомное носительство.
У детей до года инфекция коклюша часто приводит к приступам остановки дыхания. А на этом фоне развиваются осложнения со стороны нервной и сердечно-сосудистой системы. У детей старшего возраста, заболевание начинается с симптомов обычной простуды: повышения температуры, насморка, кашля, покраснения горла. Затем развивается длительный мучительный приступообразный кашель. Приступы иногда сопровождаются рвотой, кровоизлияниями в кожу лица и конъюнктиву, слюно и слезотечением, вздутием вен шеи. Длится такой кашель может до полугода.
Для лечения коклюша используют антибактериальные препараты. Однако, они могут быть эффективны только в начальный период, когда коклюш практически невозможно отличить от других ОРВИ. В период приступообразного кашля антибиотикотерапия не эффективна. Лечение проводится симптоматически и практически не может повлиять на длительность кашля.
Коклюш чрезвычайно заразен. Им заболевают до 95% контактировавших не привитых. Даже сейчас, на фоне всеобщей вакцинации, случаи коклюша нередки. Особенно опасно заболевание у малышей, еще не успевших получить прививку по какой-то причине.
Столбняк
Столбняк – тяжелая бактериальная инфекция с контактным механизмом передачи, для которой характерно поражение нервной системы с развитием судорог и тонического напряжения мышц. Инфекция передается контактным путем. Микроб широко распространён в природе, особенно в сельскохозяйственных районах. Его находят в почве, воде, домашней пыли. Часто он является обитателем кишечника животных, иногда человека. Столбнячная палочка может образовывать споры, которые устойчивы к воздействию высоких и низких температур, растворов антисептиков.
Свои патогенные свойства столбнячная палочка приобретает в отсутствии кислорода (анаэробной среде). Попадая в рану с загрязненных поверхностей, микроб начинает размножаться и выделять токсин. Токсин через кровь попадает в нервную систему. Развивается клиническая картина. От заражения до первых симптомов проходит примерно от 1-й до 3-х недель. Вначале поражаются мышцы лица и головы – происходит резкий спазм мускулатуры. Затем изменения переходят на туловище и конечности, появляются судороги. Мышечные сокращения могут быть настолько интенсивными, что травмируют суставы и связки. Нередки поражения мышц сердца и дыхательных путей.
В современных условиях пациент погибает от столбняка примерно в 20% случаев. Особенно опасна инфекция у детей первого года жизни. Летальность достигает 90-95%. Своевременное лечение позволяет снизить летальность и уменьшит проявления болезни. Однако, даже при его применении выздоровление наступает только после 2-4 месяцев, некоторые последствия остаются необратимые для нервной системы.
Столбняк очень опасная инфекция. До сих пор встретить споры столбнячной палочки в природе не редкость.
Какие бывают прививки от коклюша, дифтерии и столбняка?
- АКДС – в нашей стране применяется наиболее широко писпользуемая вакцина. В нее входит анатоксин (нейтрализованный токсин) столбняка и дифтерии, а также убитые коклюшные бактерии. Помимо основных компонентов в состав вакцины входят адъюванты, антисептики и консерванты, а также основная среда – разбавитель.
- АДС и АДС-М – вакцина без коклюшного компонента. В вакцине АДС-М снижено количество дифтерийного анатоксина. Эти вакцины применяют для ревакцинации у детей после 7-ми лет и у взрослых, когда вакцинация от коклюша уже не показана.
- «Бубо-Кок» – в эту вакцину помимо компонентов АКДС входит часть белка вирусного гепатита В. Это сделано для того, чтобы не делать одновременно малышу два укола, т.к. прививки по календарю делаются вместе.
- «Бубо-М» – вакцина без коклюшного компонента.
- «Пентаксим» – в состав входит столбнячный, дифтерийный и коклюшный анатоксины, частички коклюшного микроба. Дополнительно, для удобства использования в эту вакцину ввели полиомиелит. По календарю прививок графики вакцинации АКДС и полиомиелитом совпадают. В эту вакцину из отдельного флакона можно добавить компонент против гемофильной инфекции. Решение о необходимости его введения принимает врач. Вакцина отличается отсутствием целых коклюшных клеток – это вызывает меньше побочных эффектов.
- «Инфанрикс» – по составу идентичен «Пентаксиму», за исключением полиомиелитного компонента – в нем он отсутствует.
- «Инфанрикс гекса» – помимо компонентов «Инфанрикса» включает инактивированные вирусы полиомиелита и часть белка вируса гепатита В.
- «Адасель» – включает в себя: дифтерийный, столбнячный, коклюшный анатоксины и фрагменты коклюшной бактерии.
Пентаксим или АКДС?
Что касается Пентаксима. Первое отличие от АКДС в том, что в Пентаксиме есть ещё дополнительные компоненты против полиомиелита и гемофильной инфекции. Эти составляющие очень важны и есть в национальном календаре прививок.
Благодаря тому, что в Пентаксиме присутствует сразу пять компонентов, ребёнку не придётся делать много уколов, как при АКДС. На мой взгляд, безоговорочный плюс Пентаксима в сокращении количества инъекций.
Второе важное отличие: принципиально разный компонент вакцины против коклюша. В отечественной — это части клеток, крупные соединения, в которых много антигенов. Из-за этого на АКДС довольно часто бывают неприятные реакции.
В составе Пентакима коклюш расщеплён, с него удалена оболочка, поэтому он, как правило, лучше переносится малышом. Обычно именно оболочка и даёт негативный эффект. Иммунная система не так агрессивно вырабатывает защиту, как в случае клеточной вакциной (АКДС).
Однако есть у Пентаксима и недостатки. Хотя многие родители воспринимают этот момент как безусловный плюс: дети куда реже температурят на Пентаксиме.
Почему же это является минусом? Из-за того, что иммунитет срабатывает не так агрессивно, нет большого количества коклюшных антигенов, иммунная память вырабатывается не такая долгосрочная, как при отечественной вакцинации. В старшем дошкольном и школьном возрасте дети могут перенести коклюш почти так же, как непривитые.
Ещё один минус Пентаксима — это его стоимость. Нужно признать, что далеко не все семьи могут позволить себе платные вакцины. К счастью, в некоторых регионах страны есть практика закупать именно Пентаксим, а не АКДС для вакцинации, в таком случае прививка будет бесплатной.
Когда делают прививку АКДС?
Согласно национальному календарю прививка АКДС делается в 3 месяца, 4,5 месяца и 6 месяцев. Ревакцинацию делают в 18 месяцев. Вторая ревакцинация в 6-7 лет проводится без коклюшного компонента. Третья – в 14 лет, а затем каждые 10 лет – также без добавления коклюшного компонента.
Как быть, если прививка АКДС не была сделана вовремя?
Если прививки не доделаны, календарь продолжают с теми же промежутками, которые указаны в календаре. Вторую вакцину делают не менее чем, через 1,5 месяца от первой. Третью не менее чем через 1,5 месяца от второй. Ревакцинация не менее, чем через 12 месяцев от последней прививки.
Прививку АКДС делают до 4-х лет. После 4-х делают АаКДС (в этом случае интервал между третьей прививкой и ревакцинацией может быть сокращен до 6 месяцев).
«Инфанрикс гекса», согласно инструкции, делается только до 36 месяцев.
«Инфанрикс» и «Пентаксим» можно делать до 6 лет.
«Адасель» используют только для ревакцинации в 6-7 лет и для прививки взрослым каждые 10 лет.
Дети старше 6 лет прививаются только безкоклюшными вакцинами (АДС, АДС-М, Бубо-М) или вакциной «Адасель». Им делается две прививки с разницей в 1,5 – 2 месяца. Ревакцинация через 9-12 месяцев. И вторая ревакцинация через 2 года.
Чем отличаются вакцины
Многие считают, что Пентаксим — это АКДС, поскольку их назначают для вакцинации.
Но последний вариант защищает от следующих заболеваний:
- Коклюш. Это инфекция дыхательных путей, сопровождающаяся характерным кашлем. Опасна такими осложнениями, как плеврит, бронхит, пневмония.
- Столбняк. Инфекционное заболевание, которое поражает нервную систему, сопровождается сильными судорогами и может иметь смертельный исход.
- Дифтерия. Заболевание, которое протекает в тяжелой форме, сопровождается воспалительными процессами в носоглотке, дает осложнения на ЦНС и сердечно-сосудистую систему.
Все 3 заболевания тяжело переносятся даже взрослыми, а у детей могут давать опасные осложнения и при благоприятном исходе. До появления вакцин такие патологии считались наиболее распространенными причинами детской смертности. Но Пентаксим защищает не только от этих заболеваний, а и еще от 2 патологий:
- полиомиелит;
- гемофильная инфекция.
Различаются составы препаратов. АКДС содержит некоторое количество коклюшных микробных клеток, флокулирующих единиц дифтерийного анатоксина и антитоксинсвязывающих единиц анатоксина столбнячного.
Пентаксим производится по совсем другой технологии.
Помимо дифтерийного, столбнячного и коклюшного анатоксина, он содержит инактивированные вирусы полиомиелита 1, 2 и 3 типа, гемагглютинин филаментозный.
Аналогом Пентаксима является Инфанрикс. Обе вакцины заслужили среди медиков хорошую репутацию, в то время как после АКДС часто развиваются побочные реакции и осложнения.
Помимо фармакологических свойств и состава, у них есть еще одно важное отличие. Вакцина АКДС производится в России, и ее вводят бесплатно в соответствии с национальным календарем прививок. Вакцина Пентаксим производится во Франции, и родителям придется ее покупать самостоятельно.
График вакцинации
График прививок от типа вакцины как таковой не зависит. Введение Пентаксима в первый раз осуществляется до достижения ребенком 6 месячного возраста. Прививку АКДС первый раз делают в 3 месяца, затем повторяют в 6, а в дальнейшем проводится ревакцинация.
При использовании Пентаксима вводятся еще 2 и 3 доза с перерывом не по 3, а по 1,5 месяца между каждой прививкой. А после достижения возраста в 12 месяцев проводится первая ревакцинация.
Побочные реакции
Основное отличие Пентаксима от АКДС заключается не в побочных реакциях, а в списке болезней, с которыми он призван бороться. К числу побочных эффектов относятся:
- Местная болезненность на том участке, где сделана инъекция, там же появляется уплотнение и покраснение. Такая реакция проявляется через 48 часов после введения препарата, ребенок при этом плачет.
- Повышение температуры тела.
- Сонливость или нарушение сна, раздражительность, длительный плач.
- Диарея или рвота.
- Аллергические проявления.
Отличает Пентаксим и то, что повышение температуры при его введении случается реже, чем при использовании АКДС. Для последней побочные реакции будут более выраженными, но схожими.
Противопоказания
Отличия в противопоказаниях для вакцин тоже имеются.
Для Пентаксима:
Какие по Вашему мнению наиболее важные факторы при выборе медицинского учреждения?
- энцефалопатия, в том числе сопровождающая судорогами;
- сильные побочные реакции после предыдущей вакцинации;
- аллергические проявления, в том числе и возникшие между первым и последующим введением вакцины;
- наличие гиперчувствительности к ее компонентам;
- инфекционные и воспалительные заболевания, при которых повышается температура тела.
АКДС отличается тоже рядом противопоказаний: прогрессирующие заболевания нервной системы, наличие субфебрильных судорог. Разница в противопоказаниях между вакцинами объясняется способами их производства.
Какие осложнения могут быть после прививки АКДС?
АКДС одна из наиболее реактогенных прививок в календаре. Стоит ли ее бояться и отказываться от нее?
Действительно, после введения АКДС часто встречаются побочные реакции:
- Повышение температуры тела до 38,5*С встречается примерно в половине случаев после инъекции прививки АКДС. При применении бесклеточных вакцин («Превенар», «Инфанрикс» или «Адасель») встречается примерно в 2-3 раза реже. Реже встречается повышение температуры до 39*С (примерно в 10% случаев). Крайне редко – до 40*С (менее 0,5% всех привитых). Такое повышение температуры проходит через 1-3 дня после прививки самостоятельно и требует только применения жаропонижающего препарата в возрастной дозе для улучшения самочувствия ребенка.
- Раздражительность и продолжительный плач. Тоже довольно частое явление. Для АКДС примерно 40% от всех вакцинаций. Для бесклеточных вакцин этот процент падает примерно до 15%. Проходит самостоятельно за 1-2 дня. Требует только наблюдения и ухода за малышом.
- Местные реакции в виде отека, покраснения и боли в месте инъекции встречаются с разной интенсивностью примерно у половины привитых. В разы реже местные реакции наблюдаются у привитых бесклеточной вакциной. Болезненность в первые дни после прививки можно уменьшит с помощью тех же лекарств, которыми сбивают высокую температуру. В случае, если краснота, отек и болезненность нарастают, а препараты оказываются малоэффективными малыша имеет смысл показать врачу, чтобы не упустить осложнения связанные с инфицированием места введения, либо нарушением техники введения препарата.
- Иногда несколько дней после прививки малыша беспокоит нарушение аппетита и как следствие потеря веса. Это явление временное, не требующее коррекции.
- Рвота встречается примерно у 15 % привитых детей. Никогда не бывает мучительной, многократной и длительной. Не требует лечения. Но вашего лечащего врача о такой реакции стоит оповестить.
- Редко (примерно 0,02% для АКДС и еще ниже для бесклеточных вакцин) у детей после прививки встречаются фебрильные судороги. Такие судороги происходят на высоте подъема температуры. Чаще дети имеют врожденную предрасположенность к развитию таких судорог. Прививка в таких ситуациях служит лишь провоцирующим фактором. В большинстве случаев фебрильные судороги не опасны для малыша, несмотря на то что они очень пугают родителей. Ребенка после судорожного приступа нужно обязательно показать врачу. И предупредить лечащего врача о предыдущих случаях такой побочной реакции.
К тяжелым и редко встречающимся осложнениям после прививки можно отнести:
- Острые аллергические реакции. Сразу после прививки маме с малышом рекомендуют провести около получаса в стенах медицинского учреждения.
- Гипотензивно-гипореспонсивный синдром. Его риск имеется примерно первые 12 часов после прививки. Ребенок резко бледнеет, становится вялый, заторможенный. Это осложнение не требует лечения, проходит само, но при нем необходимо наблюдение врача. Гипотензивно-гипореспонсивный синдром после прививки АКДС ставит вопрос о дальнейшей вакцинации.
Чтобы уменьшить риск тяжелых побочных реакций рекомендуют осмотр перед вакцинацией. Ребенок перед прививкой не должен быть болен острой респираторной инфекцией. Хронические заболевания должны быть в стадии ремиссии. При необходимости лечащий врач может назначить ребенку с хроническим заболеванием лечение на время вакцинации.
Надо сказать, что последующая прививка переносится тяжелее предыдущей. У детей с выраженными реакциями вакцину целесообразно заменить на бесклеточную или не содержащую коклюшный компонент.
Различаются ли противопоказания
Обе вакцины, предназначенные для внутримышечного введения, содержат обезвреженные инфекции, поэтому способны вызывать аллергические реакции и осложнения. Это объясняет сходства в противопоказаниях. Применение «Пентаксима» показано пациентам детского возраста для первичной вакцинации и ревакцинации. Средство противопоказано при:
- энцефалопатии (с судорожными синдромами и без);
- сильной реакции после первичной иммунизации (развивается два дня);
- повышенной чувствительности к компонентам;
- повышенной температуры тела, как следствие болезни (переносится на срок от двух до четырёх недель от момента нормализации температуры).
Вакцинация АКДС не проводится при:
- любых заболеваниях нервной системы (обострение);
- патологиях нервной системы на стадии прогрессирования;
- наличии сильной аллергический реакции;
- иммунодефиците;
- судорогах без повышения температуры тела;
- острых респираторных болезнях (иммунизация переносится на срок от двух до четырёх недель от момента полной нормализации состояния);
- сильно выраженной реакции при проведении первой вакцинации (температура – 40 градусов и выше, плач более трех часов, судороги).
Несоблюдение противопоказаний может привести к тяжёлым осложнениям в виде нарушений работы нервной системы, поэтому перед прививкой ребёнка должен осмотреть врач-педиатр. После вакцинации требуется наблюдение за состоянием малыша.
Если зафиксированы сильные реакции (повышенная температура тела, плач продолжительностью более трёх часов, судороги), необходимо обратиться за медицинской помощью.